- Автор: Super User
- Категорія: №1 (08) 2018
- Опубліковано: 28 серпня 2018
- Перегляди: 8715
УДК 617.76–001.4:617.723–002–089.87
https://doi.org/10.30702/Ophthalmology.2018/08.01
Бігун Н. М.1, Малецький А. П.2
1Львівська обласна клінічна лікарня, м. Львів, Україна
2ДУ «Інститут очних хвороб і тканинної терапії ім. В. П. Філатова НАМН України», м. Одеса, Україна
Резюме. У роботі представлені результати проведеної евісцероенуклеації в 34 хворих з приводу травм і млявопрогресуючих увеїтів, яким для формування опорно-рухової кукси (ОРК) використовували імплантат з політетрафторетилену. Слід відзначити, що в терміни нашого спостереження від 1 до 8 років у всіх хворих було досягнуто стабільного ефекту при формуванні ОРК, що дозволило дійти висновку про відсутність схильності до резорбції імплантату.
Важливо зауважити, що при розміщенні імплантату в склеральний мішок після проведеної евісцерації з приводу хронічного запального процесу нами не було відзначено оголення імплантату. Цей факт засвідчує, що склеральна оболонка перешкоджає порушенню регенеративних процесів у субкон’юнктиві та кон’юнктиві.
Імплантат із політетрафторетилену добре піддається моделюванню, що дає змогу коригувати його форму під час операції.
Перевагою нашої методики формування лунки для штифтового протеза є те, що лунку формують за рахунок оболонок зорового нерва, і це перешкоджає інфікуванню імплантату. Розроблена технологія жорсткої фіксації очного протеза з ОРК дозволила покращити його сумарну рухомість у чотирьох меридіанах від 115º до 135º (медіана 130º).
Ключові слова: імплантат, політетрафторетилен, евісцероенуклеація, травми ока, увеїт, опорно-рухова кукса з лункою.
АКТУАЛЬНІСТЬ
В останні десятиліття відзначається збільшення частоти краніофаціальних пошкоджень, які становлять 29 % від загального травматизму. За результатами досліджень, основною причиною виникнення травматизму є техногенні та кримінальні травми ока й орбіти [1, 7, 9]. За даними літератури, енуклеацію та евісцерацію очного яблука після проникної травми проводять в 11,6–27 % хворих [5].
Зважаючи на виражену тенденцію росту очного травматизму, виникає потреба в проведенні відновлювальних і реконструктивних операцій на орбіті. Проблема косметичного очного протезування, реконструктивні операції на орбіті мають важливе значення, а їх успішне вирішення сприяє соціальній і професійній реабілітації людей, які залишилися без очного яблука [2]. Важливо зауважити, що за останні 20–30 років змінилися соціальні підходи та критерії оцінювання життєдіяльності людини в суспільстві. Це торкнулося не лише поняття «якості життя», а й вимог офтальмореконструктивної хірургії. Якщо раніше метою реконструктивної хірургії було лише номінальне створення повік та інших структур допоміжного апарату ока, то сьогодні пацієнти потребують відновлення форми, ідентичної здоровому оку та збереження функціональної здатності складових органа зору [8]. Втрата органа зору призводить не тільки до функціональних порушень, а й до змін у психоемоційному статусі пацієнтів [3, 4, 6]. Тому проблема розробки нових, а також удосконалення існуючих методів реконструктивних операцій на орбіті після перенесених травм і запальних процесів має не тільки науково-прикладне, а й медико-соціальне значення.
Під час проведення реконструктивних операцій на орбіті офтальмохірургу в своїй практиці доводиться використовувати імплантаційні матеріали при евісцерації та енуклеації очного яблука для формування опорно-рухової кукси (ОРК) з метою поліпшення положення протеза у фронтальній площині, його рухомості, що в кінцевому результаті сприяє досягненню більш високого косметичного результату.
Нині в Україні відзначають велику проблему у використанні імплантаційних матеріалів у реконструктивній офтальмохірургії, зокрема при хірургічних втручаннях на орбіті та окулоорбітальній ділянці. Застосування біологічних імплантаційних матеріалів стало практично неможливим у зв’язку з юридичними нормами. Крім того, біологічні матеріали схильні до резорбції. В останні роки в Україні зареєстрований синтетичний імплантаційний матеріал, який виготовлено на основі політетрафторетилену (виробник – науково-виробничий комплекс «Екофлон», м. Санкт-Петербург, Росія), який переважно застосовують для формування ОРК після проведення енуклеації та евісцерації очного яблука. Важливе місце в косметичному очному протезуванні має стан очного протеза і його рухомість [2, 16]. З метою підвищення косметичного ефекту протезування у хворих після евісцерації очного яблука, поліпшення рухомості протеза та профілактики ектропіону нижньої повіки внаслідок тиску тіла протеза в нижньому склепінні нами раніше була запропонована модель очного протеза, що передбачає постійну фіксацію до передньої поверхні ОРК (патент України № 11682 від 16.01.2006 р.) [9, 10]. Ця методика фіксації очного протеза забезпечує хорошу рухомість, але суттєвий недолік її полягає в необхідності повторного хірургічного втручання через 4–5 років.
Запропонований спосіб Jordan D. R. зі співавторами фіксації протеза до ОРК за допомогою титанової шпори призводить до серйозних ускладнень, таких як інфікування імплантату через канал для штифта, що зумовило потребу у видаленні імплантату в 3,2 % випадків [13–15]. Ураховуючи вищезазначені ускладнення від штифтової фіксації протеза, нами раніше був запропонований спосіб, за якого склеральний мішок після видалення оболонок ока і вивертання склеральної капсули внутрішньою поверхнею назовні, оболонки зорового нерва (волокна зорового нерва і диск видаляють перед вивертанням склерального мішка) поміщають у лунку імплантату [11, 12].
Цю методику застосовували при формуванні ОРК за допомогою таких імплантаційних матеріалів, як гомохрящ і вуглеводний полімер. Ми вважаємо, що інтерес для клініцистів може становити формування ОРК і лунки в ній з використанням імплантату – політетрафторетилену.
МЕТА ДОСЛІДЖЕННЯ
Вивчити клінічні результати застосування синтетичного імплантату (політетрафторетилену) для формування ОРК з лункою у хворих після евісцерації з приводу хронічного запального процесу з ознаками субатрофії очного яблука.
MAТЕРІАЛИ І МЕТОДИ
Аналіз проведено на 34 хворих (чоловіків – 23, жінок – 11), у віці М = 30,5 (min 15 і max 62) року з посттравматичним млявопрогресуючим увеїтом і субатрофією очного яблука. З метою профілактики симпатичної офтальмії та поліпшення косметичного ефекту пацієнтам було виконано евісцерацію ока з розміщенням у склеральний мішок політетрафторетиленового імплантату. Важливо зауважити, що в 15 випадках запальний процес був на правому оці та в 19 випадках – на лівому, гострота зору на цих очах становила від 0 до світловідчуття. Слід також зауважити, що на більшості очах з патологічним процесом спостерігалося значне зниження внутрішньоочного тиску і рівень його досягав М = 14,8 мм рт. ст. (min 10,1 і max 23,1). При оцінюванні розміру передньозаднього відрізку хворого ока середній розмір становив 18,2 мм (min 13,3 і max 27,6). Крім того, під час ультразвукового дослідження на вищевказаних очах у 5 із 34 випадків було відзначено відшарування сітківки.
При формуванні ОРК наголошували на двох важливих моментах, які впливають на якість хірургічного лікування. По-перше, при визначенні необхідної величини імплантату враховували ймовірну мінімальну товщину майбутнього протеза, що дорівнює різниці проміненції між передньою поверхнею ОРК і здорового ока і становить 5–6 мм.
По-друге, має бути жорстка фіксація між ОРК і протезом за допомогою шпори, що важливо для підвищення ступеня його рухомості. З метою поліпшення рухомості протеза в передній частині ОРК формують заглиблення шляхом розсікання м’яких тканин та імплантату, яке слугує для розміщення в ньому шпори протеза.
При виборі розміру імплантату враховували довжину осі хворого ока і ступінь енофтальму. Ці дві величини додавали, розмір імплантату шароподібної форми брали на 5 мм меншим (мінімальна товщина протеза в центрі рогівки можлива не менше 5 мм), і він коливався від 16 до 18 мм. Забезпечення жорсткої фіксації очного протеза досягали за рахунок формування лунки в ОРК і штифта на задній поверхні протеза. Методика формування ОРК з лункою полягає в такому: проводять радіальний розріз кон’юнктиви вздовж лімба по всій його довжині. Кон’юнктиву і субкон’юнктиву відсепаровують від очного яблука, відсікають передній відрізок ока (рогівка, циліарне тіло та райдужка), видаляють оболонки очного яблука. Ножицями на 2, 5, 7 і 10 годинах радіальними розрізами розрізають склеру завдовжки 6 мм, а потім виконують невректомію зорового нерва на 6–8 мм від склери, здійснюють гемостаз (рисунок 1).
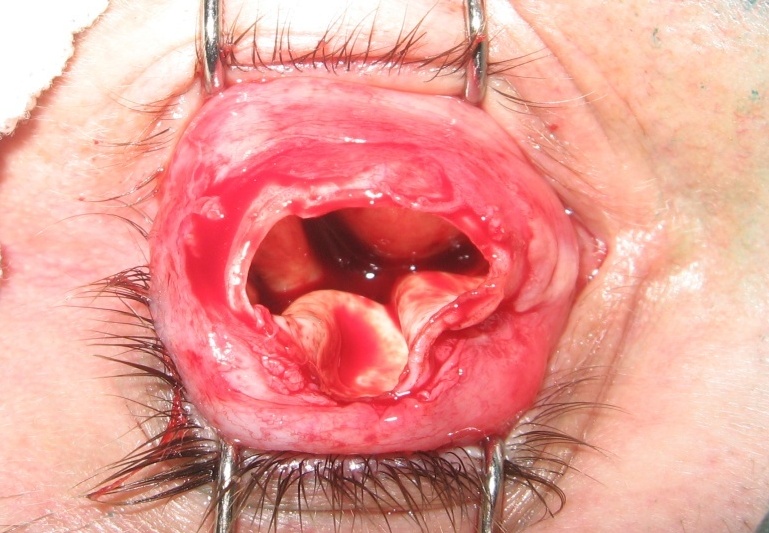
Рисунок 1. Склеральний мішок після видалення вмісту очного яблука
Задній полюс склери із залишками зорового нерва зміщують допереду, видаляють волокна і диск зорового нерва, а потім дистальну частину капсули зорового нерва прошивають кетгутовим швом (рисунки 2–4).
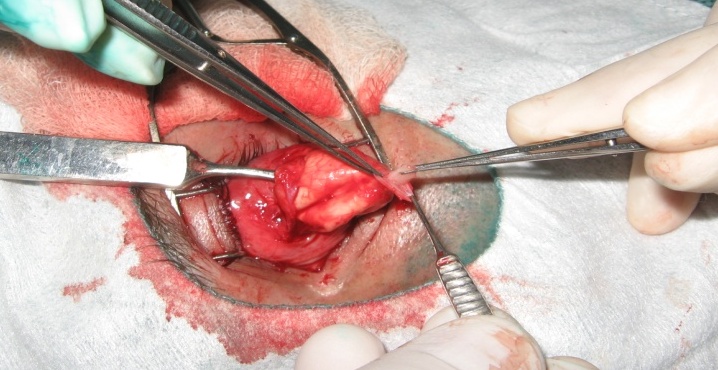
Рисунок 2. Задній полюс очного яблука
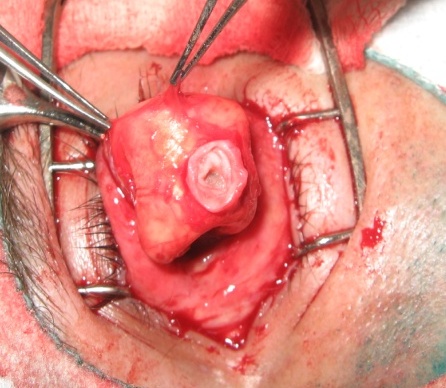
Рисунок 3. Оболонки зорового нерва після видалення його волокон і диска

Рисунок 4. Накладання кетгутового шва на оболонки зорового нерва
Після прошивання оболонок зорового нерва склеральну капсулу вивертають внутрішньою поверхнею назовні (рисунок 5).
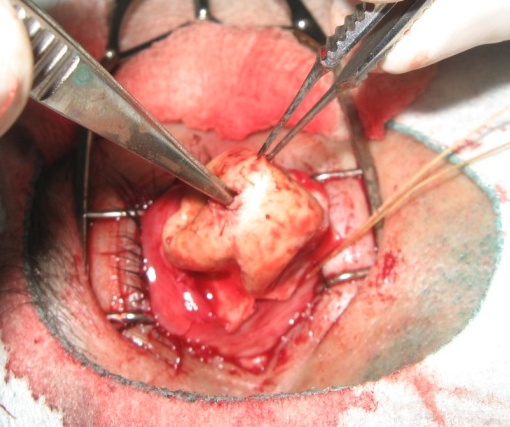
Рисунок 5. Склеральна капсула, вивернута внутрішньою поверхнею назовні
У склеральну капсулу вводять імплантат необхідної величини і з лункою в передній частині, діаметром 4 мм і глибиною 5 мм. Оболонки зорового нерва розміщують у лунку імплантату, фіксують за допомогою кетгутового шва, а потім за потреби імплантат додатково фіксують до склери (рисунки 6, 7).

Рисунок 6. Імплантат із політетрафторетилену
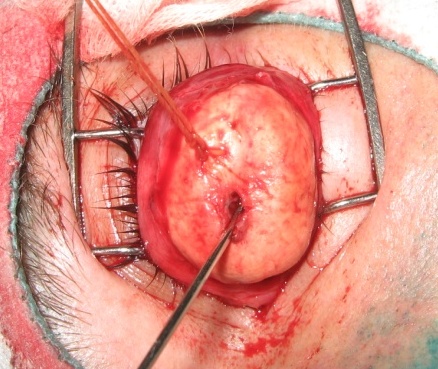
Рисунок 7. У склеральну капсулу розміщений імплантат з лункою
Накладають розсмоктувальні шви на тенонову капсулу та шовкові шви на кон’юнктиву. Між краями рани кон’юнктиви в лунку розміщують протез із поліметилметакрилату у вигляді грибочка зі штифтом 3 мм у діаметрі та 5 мм завдовжки на 10 днів для запобігання приростанню лунки в культі. Виконують тимчасову блефарорафію на 8 днів і накладають тиснучу монокулярну пов’язку на 3–4 дні (рисунки 8–10).

Рисунок 8. Моделювальний протез із поліметилметакрилату зі штифтом
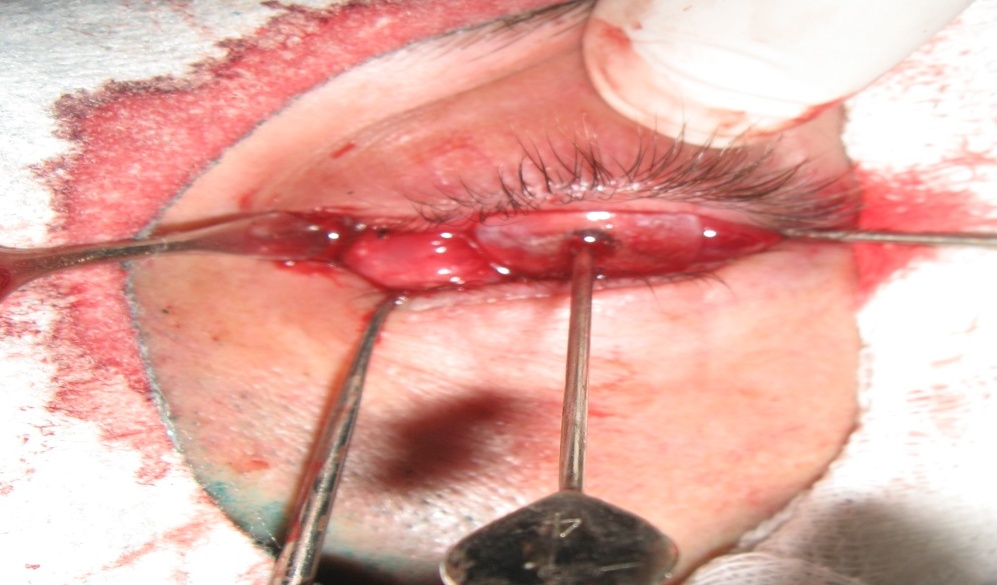
Рисунок 9. Тимчасовий протез у лунці ОРК і кон’юнктивальній порожнині
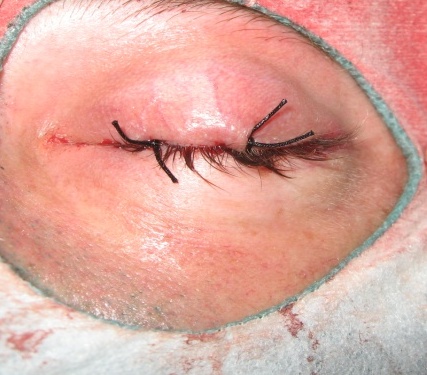
Рисунок 10. Тимчасова блефарорафія
На 10–11-й день виготовляють тимчасовий протез зі штифтом і проводять протезування кон’юнктивальної порожнини (рисунки 11 і 12).
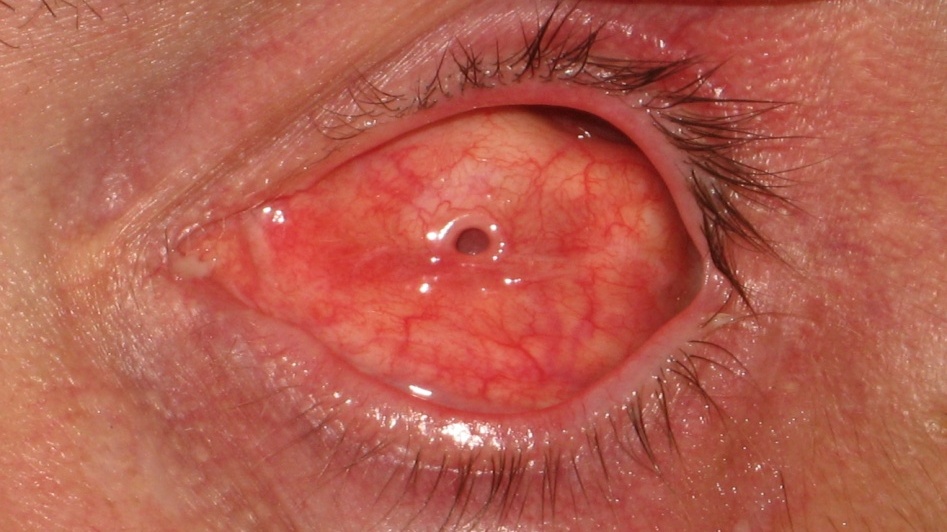
Рисунок 11. Лунка в ОРК

Рисунок 12. Очний протез зі шпорою на задній поверхні
Через 3 міс. завершують формування кон’юнктивальної порожнини і пацієнту виготовляють постійний протез зі шпорою. Термін спостереження становить від 1 до 8 років.
РЕЗУЛЬТАТИ ДОСЛІДЖЕННЯ
Оцінювання післяопераційного періоду після евісцерації очного яблука та формування ОРК проводили за допомогою таких показників:
– суб’єктивні скарги пацієнта;
– стан тканин орбіти, кон’юнктиви (набряк, виділення із кон’юнктивальної порожнини);
– спроможність (стан) країв кон’юнктивальної рани;
– положення протеза у фронтальній і горизонтальній площинах;
– ступінь рухомості протеза в градусах.
Протягом перших 3–4 діб у всіх хворих відзначали скарги на тимчасовий біль голови, болючість у ділянці оперованої орбіти. Ці скарги типові для такої операції, як евісцерація, а наявність зазначених скарг у всіх пацієнтів свідчить про те, що вони не є специфічними в разі застосування різних методик евісцерації очного яблука. Такі скарги є наслідком місцевої реакції тканин орбіти у вигляді набряку у відповідь на хірургічне втручання. З 2–3-го дня вказані скарги поступово зменшувалися, загальний стан був задовільним у всіх пацієнтів.
Першу перев’язку проводили через 3–4 дні після операції, у всіх пацієнтів спостерігався незначний набряк тканини орбіти та кон’юнктиви на стороні оперованого ока. Виконана блефарорафія повік у кінці операції зберігалася. З 3–4-го по 8-й день здійснювали необхідний туалет повік, інстиляції дезінфікекційних очних крапель, а на 8-й день усували блефарорафію, проводили туалет кон’юнктивальної порожнини та інстиляції дезінфекційних очних крапель. На 10–11-й день після операції знімали шовкові шви з кон’юнктиви і в той же день проводили тимчасове протезування терміном на 3 міс. і пацієнтів виписували з рекомендаціями під спостереження окуліста за місцем проживання. Важливо зауважити, що в післяопераційний період нами не було відзначено ускладнень у вигляді кровотечі та гематом у тканинах орбіти, діастазу країв операційної рани, деформації кон’юнктивальної порожнини.
При повторному огляді (через 3 міс.) на передній поверхні ОРК у всіх пацієнтів сформувалася лунка діаметром 3 мм і глибиною 5 мм. Стінки лунки були виповненні епітелієм. У ранні терміни і в майбутньому (від 1 до 8 років) нами не було відзначено оголення імплантату.
Оцінювання рухомості протеза, стан очної щілини, ступінь девіації протеза, глибини положення протеза в орбіті, глибини пальпебро-орбітальної складки (борозни) здійснювали на 10-й день після підбору протеза й у віддаленні терміни через 3 міс.
Порівняльне оцінювання безпосередніх результатів показників рухомості очного протеза на 10–11-й день після операції і через 3 міс. представлене в таблиці 1.
Таблиця 1. Порівняльне оцінювання рухомості очного протеза на 10–11-й день і через 3 міс. після формування ОРК при евісцерації
| Меридіани | Терміни дослідження рухомості протеза в градусах | |||
| На 10–11-й день | Через 3 міс. | |||
| M | SD | M | SD | |
| Досередини | 15 | 2,6 | 30 | 3,04 |
| Назовні | 25,5 | 6,3 | 30 | 2,78 |
| Угору | 25 | 6,3 | 27,5 | 2,54 |
| Униз | 25 | 7,4 | 45 | 3,86 |
| Сума 4 меридіан | 87,5 | 15,83 | 130 | 5,38 |
Наводимо клінічний випадок (рисунки 13–17). У клініку звернувся хворий віком 62 роки. Встановлено діагноз: субатрофія очного яблука, млявопрогресуючий увеїт, більмо рогівки. Результати обстеження: внутрішньоочний тиск – 14,5 мм рт. ст., розмір передньозаднього відрізку ока – 17,1 мм. Виконано операцію 06.12.2017 р., під час якої проведено евісцероенуклеацію, формування опорно-рухової кукси з лункою за допомогою імплантату (політетрафторетилену). Гістоморфологічне дослідження: набряк строми рогівки, рубець склери в ділянці лімба з підтягнутим коренем райдужки, дегенерація циліарних відростків, млявопрогресуючий увеїт. Виготовлено індивідуальний протез зі шпорою на задній поверхні 20.04.2018 р. Результати протезування представлені на рисунках 13–17. Сумарна рухомість у чотирьох меридіанах – 130º.
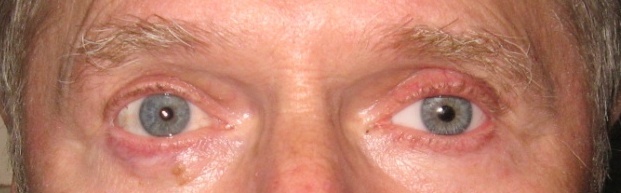 Рисунок 13. Очний протез на лівому оці, погляд прямо (ортофорія)
Рисунок 13. Очний протез на лівому оці, погляд прямо (ортофорія)
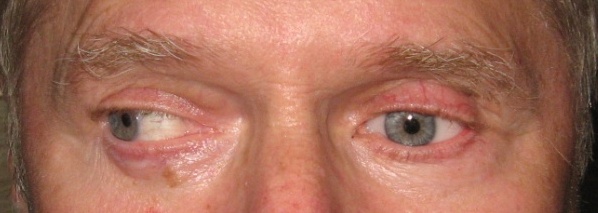 Рисунок 14. Положення протеза при погляді вправо (рухомість досередини = 25º)
Рисунок 14. Положення протеза при погляді вправо (рухомість досередини = 25º)
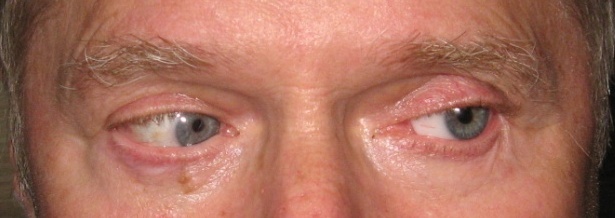 Рисунок 15. Положення протеза при погляді вліво (рухомість назовні = 45º)
Рисунок 15. Положення протеза при погляді вліво (рухомість назовні = 45º)
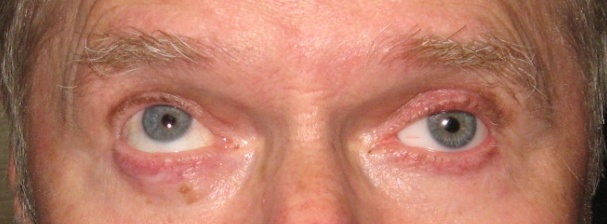 Рисунок 16. Положення протеза при погляді вгору (рухомість угору = 25º)
Рисунок 16. Положення протеза при погляді вгору (рухомість угору = 25º)
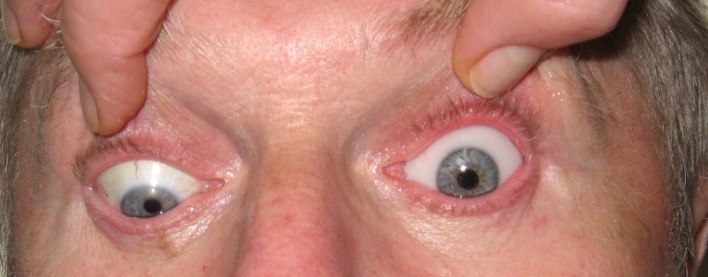 Рисунок 17. Положення протеза при погляді вниз (рухомість униз = 35º)
Рисунок 17. Положення протеза при погляді вниз (рухомість униз = 35º)
ВИСНОВКИ
1. На основі клінічних досліджень було відзначено, що при формуванні ОРК після евісцероенуклеації був досягнутий стабільний ефект у спостережувані нами терміни (від 1 до 8 років), що дозволило дійти висновку про відсутність схильності до резорбції та оголення імплантату, склеральна оболонка перешкоджає порушенню регенеративних процесів у субкон’юнктиві та кон’юнктиві.
2. Формування лунки в ОРК для штифтового протеза дало змогу створити жорстку фіксацію очного протеза, що в кінцевому результаті поліпшило його сумарну рухомість у чотирьох меридіанах від 115º до 135º (М = 130º).
Бигун Н. М.1, Малецкий А. П.2
1Львовская областная клиническая больница, г. Львов, Украина
2ГУ «Институт глазных болезней и тканевой терапии им. В. П. Филатова НАМН Украины», г. Одесса, Украина
Результаты применения имплантатов из политетрафторэтилена для формирования опорно-двигательной культи с лункой у больных после эвисцерации глазного яблока по поводу травм и вялотекущих увеитов
Резюме. В работе представлены результаты проведенной эвисцероэнуклеации у 34 больных по поводу травм и вялотекущих увеитов, которым для формирования опорно-двигательной культи (ОДК) использовался имплантат с политетрафторэтилена. Необходимо отметить, что в сроки нашего наблюдения от 1 до 8 лет у всех больных был достигнут стабильный эффект при формировании ОДК, что позволило сделать вывод об отсутствии склонности к резорбции имплантата. Важно заметить, что при размещении имплантата в склеральный мешок после проведенной эвисцерации, по поводу хронического воспалительного процесса, нами не было отмечено обнажение имплантата. Данный факт позволяет сделать вывод, что склеральная оболочка препятствует нарушению регенеративных процессов в субконъюнктиве и конъюнктиве.
Имплантат из политетрафторэтилена хорошо поддается моделированию, что позволяет корректировать его форму во время операции. Преимуществом нашей методики формирования лунки для штифтового протеза является то, что лунка формируется за счет оболочек зрительного нерва, и это препятствует инфицированию имплантата. Разработанная технология жесткой фиксации глазного протеза с ОДК позволила улучшить суммарную подвижность в четырех меридианах от 115º до 135º (медиана 130º).
Ключевые слова: имплантат, политетрафторэтилен, эвисцероэнуклеация, травмы глаза, увеит, опорно-двигательная культя с лункой.
Bigun N.1, Maletskyy A.2
1The Lviv District Hospital, Lviv, Ukraine
2The Filatov Institute of Eye Diseases and Tissue Therapy, Odessa, Ukraine
The results of polytetrafluoroethylene implant application in musculoskeletal stump formation for patients after eye evisceration caused by injuries and related uveitis
Summary. The work represents the eviscerating enucleation results of 34 patients with injuries and vasoconstrictive uveitis, which was performed for the musculoskeletal stump (MS) formation for the polytetrafluoroethylene implant. During the observations from 1 to 8 years, all patients achieved a stable effect in the MS formation and there was no noticed tendency to implant resorption.
There was no case of implant denudation after the evisceration due to the chronic inflammatory process. This fact allows concluding that the scleral membrane prevents the regenerative processes violation in the subconjunctival space and conjunctiva.
The positive side of the polytetrafluoroethylene implant includes its suitability for simulation, which allows further corrections during surgery.
The advantage of the method is nasal membranes usage for the prosthesis, which prevents the implant from infections. The developed technology of the eye prosthesis rigid fixation with the MS allowed improving its total mobility in four meridians from 115º to 135º (median 130º).
Keywords: implant, polytetrafluoroethylene, eye injuries, uveitis, musculoskeletal stump.
СПИСОК ВИКОРИСТАНИХ ДЖЕРЕЛ
- Современные принципы первичной офтальмохирургической помощи при открытой травме глазного яблока. Сообщение 2 / В. В. Волков, Р. Л. Трояновский, М. М. Шишкин [и др.] // Офтальмохирургия. – 2003. – № S1. – С. 10–16.
- Галимова В. У. Влияние косметического эффекта глазного протезирование на качество жизни больных с анофтальмом, атрофией и субатрофией глазного яблока / В. У. Галимова, Н. Д. Кульбаев, В. А. Рыжова // Рефракционная хирургия и офтальмология. – 2004. – № 1. – С. 27–29.
- Гришина Н. И. Травматические повреждения глазницы, методы диагностики и лечения / Н. И. Гришина, Л. Е. Федорищева, И. О. Колбинев // Сборник научных трудов международного симпозиума «Заболевания, опухоли и травматические повреждения орбиты» / ред. А. Бровкина. – М., 2005. – С. 87–90.
- Груша Я. О. Офтальмологические особенности реконструкции орбитальной области / Я. О. Груша // II Международный конгресс по пластической, реконструктивной и эстетической хирургии : материалы. – М., 2001. – С. 68.
- Гундорова Р. А. Показания к удалению глазного яблока на основе анализа течения посттравматического увита / Р. А. Гундорова, Е. Н. Вериго, В. А. Черноокова // Воспалительные заболевания органа зрения : межрегион. научно-практ. конф. : материалы. – Челябинск, 2004. – С. 95–98.
- Гундорова Р. А. Травмы глаза / Р. А. Гундорова, В. В. Нероев, В. В. Кашников. – М. : «ГЭОТАР-Медиа», 2009. – С. 361–377.
- Красновид Т. А. Об основных причинах удаления глазного яблока / Т. А. Красновид, Н. П. Тычина, Т. Н. Наровченко // Причорномор’я : II Міжнародна наукова конференція офтальмологів, 8–10 вересня, 2004 р. : тези доп. – Одеса, 2004. – С. 147–148.
- Красновид Т. А. Глазной травматизм в современных условиях. Оказание ургентной помощи в Украине : лекция / Т. А. Красновид // Научно-практическая конференция офтальмологов Черниговской, Киевской и других областей : материалы. – Чернигов, 2013. – С. 40–44.
- Малецкий А. П. Способ формирования опорно-двигательной культи после эвисцерации глазного яблока и метод фиксации глазного протеза / А. П. Малецкий, Е. П. Чеботарев // Офтальмологический журнал – 2006. – № 2. – С. 31–35.
- Пат. 11682 Україна, МПК (2006) A61F 2/14, B29D 11/00. Очний протез / Малецький А. П., Бушуєва Н. М., Чеботарьов Є. П. – № u200504289; заявл. 05.05.2005; опубл. 16.01.2006, Бюл. № 1.
- Пат. 46980 Україна, МПК (2009) A61F 9/00, A61F 2/14. Спосіб формування опорно-рухової кукси у хворих після евісцерації очного яблука з приводу травм і уповільнених увертів / Малецкий А. П. – u200907985; заявл. 29.07.2009; опубл. 11.01.2010, Бюл. № 1.
- Применение полимерно-композиционного материала при формировании опорнодвигательной культи после эвисцерации глаза (Предварительные результаты) / А. П. Малецкий, В. И. Дубкова, O. И. Maевская, Н. M. Бигун // Офтальмологический журнал. – 2013. – № 6 (455). – С. 57–61.
- Abscess formation within a synthetic hydroxyapatite orbital implants / D. R. Jordan, S. R. Klapper, L. Mawn, [et al.] // Can. J. Ophthalmol. – 1998. – Vol. 33 (6). – P. 329–332.
- Jordan D. R. Wrapping hydroxyapatite implants / D. R. Jordan, S. R. Klapper // Ophthalmic. Surg. Lasers. – 1999. – Vol. 30 (5). – P. 403–407.
- Complications associated with pegging hydroxyapatite orbital implants / D. R. Jordan, S. Chan, L. Mawn, [et al.] // Ophthalmology. – 1999. – Vol. 106 (3). – P. 505–512.
- Kirby D. B. Enucleation of the eyeball with immediate implantation into Tenon’s capsule / D. B. Kirby // Trans. Amer. Acad. Ophthalm., Otolaryng. – 1945. – (Mar.–Apr.). – P. 229–235.
REFERENCES
- Volkov VV, Troyanovskiy RL, Shishkin MM, Boyko EV, Tulina VM, Monakhov BV, Kulikov AN, Dolgikh VM, Sosnovskiy SV, Churashov SV, Kapov VYe. [Modern principals of ophthalmology surgery in eye injuries]. Ophthalmosurgery. 2003;S1:13–6. (in Russian).
- Galimova VU. [Influence of the cosmetic effect of eye prosthetics on the quality of life of patients with anophthalmia, atrophy and subatrophy of the eyeball]. Refraktsionnaya khirurgiya i oftalmologiya. 2004;1:27–9. (in Russian).
- Grishina NI, Fedorischeva LE, Kolbenev IO. Traumatic orbital injuries, the methods of diagnosis and treatment. In: Brovkina A, editor. Collection of research papers “Diseases, tumors and traumatic injuries of the orbit”. Moscow; 2005. p. 87–90. (in Russian).
- Grusha YO. Ophthalmologic features of the reconstruction of the orbital region. Proceedings of the 2nd International Congress on Plastic, Reconstructive and Aesthetic Surgery. Moscow; 2001. p. 68. (in Russian).
- Gundorova RA, Verigo EN, Chernookov VA. Indications for removal of the eyeball on the basis of posttraumatic scurvy flow analysis. Proceedings of the Inflammatory diseases of the organ of vision Conference; 2004; Chelyabinsk, Russia. Chelyabinsk; 2004. p. 95–8. (in Russian).
- Gundorova RA, Neroev VV, Kalashnikov VV. Eye injuries. Moscow; 2009. p. 361–77. (in Russian).
- Krasvidi TA, Tychina NP, Narovchenko TN. Main causes of the eyeball removal. Proceedings of the 2nd International ophthalmology conference; 2004 Sept 8–10; Odessa, Ukraine. Odessa; 2004. p. 147–8. (in Russian).
- Krasnovid TA. Eye traumatism in modern conditions. Urgent assistance in Ukraine. Proceedings of the Scientific and Practical Conference of ophthalmologists in Chernihiv, Kiev and other regions; 2013; Chernigov, Ukraine. Chernigov; 2013. p. 40–4. (in Russian).
- Maletsky AP, Chebotarev EP. [The method of forming the musculoskeletal stump after eyeball evisceration and fixing the eye prosthesis]. Journal of Ophthalmology. 2006;2:31–5. (in Russian).
- Maletsky AP, Bushuyeva NM, Chebotaryov EP, inventors; The Filatov Institute of Eye Diseases and Tissue Therapy, assignee. Model of facial denture. Ukr. Patent 11682. 2006 Jan 16.
- Maletsky AP, inventor; Maletsky AP, assignee. The method of forming the musculoskeletal stump after eyeball evisceration due to injuries and slow uveitis. Ukr. Patent 46980. 2010 Jan 11.
- Maletskiy AP, Dubkova VI, Mayevskaya OI, Bigun NM. [The use of polymer-composite material during the formation of the locomotor stump after evisceration eyes (Preliminary results)]. Journal of Ophthalmology. 2013;6:57–61. (in Russian).
- Klapper SR, Mawn L, Brownstein S, Punja K. Abscess formation within a synthetic hydroxyapatite orbital implant. Can. J. Ophthalmol. 1998;33(6):329–32.
- Jordan DR, Klapper SR. Wrapping hydroxyapatite implants. Ophthalmic. Surg. Lasers. 1999;30(5):403–7.
- Jordan DR, Chan S, Mawn L, Gilberg S, Dean T, Brownstein S, Hill VE. Complications associated with pegging hydroxyapatite orbital implants. Ophthalmology. 1999;106(3): 505–12.
- Kirby DB. Enucleation of the eyeball wich immediate implantation into Tenon’s capsule. Trans. Amer. Acad. Ophthalm., Otolaryng. 1945: (Mar.–Apr.):229–35.
Стаття надійшла в редакцію 25.05.2018 р.
Рецензія на статтю надійшла в редакцію 30.05.2018 р.