- Автор: Super User
- Категорія: Український журнал «Офтальмологія» № 1 (11) 2020
- Опубліковано: 05 грудня 2020
- Перегляди: 4095
https://doi.org/10.30702/Ophthalmology30092020-11.1.1941-48
УДК 617.764-071
Дун Фан Хуи1, аспирант кафедры оториноларингологии с офтальмологией
Безкоровайная И. Н.1, д-р мед. наук, профессор кафедры оториноларингологии с офтальмологией
Павловская Г. Я.2, канд. мед. наук, доцент кафедры офтальмологии
1Украинская медицинская стоматологическая академия, г. Полтава, Украина
2ФПДО Львовського национального медицинского университета имени Данила Галицкого, г. Львов, Украина
Резюме. Работа посвящена изучению особенностей исследования поверхности глаза и клинико-функциональных нарушений слезной пленки у 112 (224 глаза) молодых людей в возрасте от 18 до 30 лет. На основе анализа результатов общеизвестных методов объективного исследования, таких как определение Ocular Surface Disease Index, проведение пробы Ширмера II, тест LIPCOF, определение высоты слезного мениска и времени разрыва слезной пленки, уточнены научные данные о показателях, характеризующих болезнь сухого глаза. Проведенные интерферометрические исследования на аппарате SBM ICP Tearscope (Италия) и iPad Pro (США) продемонстрировали наличие уменьшения толщины липидного слоя слезной пленки ниже 80 нм у 64 % обследованных. Данные интерферометрии хорошо сопоставлялись с известными методами исследования глазной поверхности, демонстрируя высокий уровень чувствительности. Истончение липидного слоя ниже 30 нм обнаружено у 33 % испытуемых и было характерно у пациентов с болезнью сухого глаза.
Ключевые слова: болезнь сухого глаза, толщина липидного слоя слезной пленки, интерферометрия.
Dong Fang Hui1, Bezkorovayna I. M.1, Pavlovska H. Ya.2
1Ukrainian Medical Stomatological Academy, Poltava, Ukraine
2Danulo Halytsky National Medical University in Lviv, Lviv, Ukraine
Diagnostic Possibilities of Interferometry in Detection and Monitoring of Dry Eye Disease Development
Abstract. The work is dedicated to the features of the eye surface examination, and clinical and functional disruptions in the tear film in 112 (224 eyes) young people aged 18 to 30 years. Based on the analysis of the common objective methods results, such as determination of the Ocular Surface Disease Index, conducting the Shirmer II test, the LIPCOF test, the tear meniscus and tear film rupture time estimation, we have refined scientific data on indicators that characterize dry eye disease. Interferometric studies using the SBM ICP Tearscope (Italy) and iPad Pro (USA) showed a decrease in the thickness of the tear film lipid layer below 80 nm in 64% of the surveyed. The interferometry data well associated with known eye surface methods, demonstrating the highest level of sensitivity. The thinning of the lipid layer below 30 nm, detected in 33% of the subjects, was characteristic for the eyes with dry eye disease.
Keywords: dry eye disease, thickness of the tear flm lipid layer, interferometry.
Работа выполнена в рамках инициативной научно-исследовательской работы кафедры «Разработка диагностических критериев изменений глазной поверхности по данным интерферометрии» 0119 U102848.
Введение
Болезнь сухого глаза (БСГ) – это хроническое заболевание, которое поражает миллионы людей по всему миру. Ее распространенность колеблется в пределах от 5 до 50 % [8]. Широкий диапазон колебаний предопределен отсутствием единого стандарта для диагностики данного заболевания [2, 6]. В последние годы болезнь сухого глаза все больше поражает молодых людей [4, 7] из-за их постоянного использования электронных гаджетов, неупорядоченного ношения контактных линз, широкого проведения рефракционных операций, стрессов и прочее, что делает эту когорту предрасположенными к повреждениям глазной поверхности [3, 5, 8].
Кроме того, в определении истинного состояния слезной пленки имеются значительные трудности, что усложняет исследования поверхности глаза. Изучение этого вопроса представляет необычайный интерес в клинической практике.
Цель – изучить клинические результаты исследования состояния глазной поверхности путем интерферометрии.
Материалы и методы
Нами было обследовано 112 человек (224 глаза) в возрасте от 18 до 30 лет, в среднем 23 ± 0,56 года, не пользующиеся контактными линзами, не подвергавшиеся эксимер-лазерной коррекции зрения, не имевшие воспалительных заболеваний лицевой части. Из них 63 женщины (56 %) и 49 мужчин (44 %). В ходе исследования мы придерживались этических и юридических принципов Хельсинкской декларации Всемирной медицинской ассоциации. Исследование проводилось в сезон осень-зима, в аудитории с централизованным отоплением. Температура воздуха поддерживалась от 20 до 23 ºС. Относительная влажность воздуха, согласно данным цифрового термогигрометра Beurer HM16 (Германия), была 45–60 %.
Первоначально, согласно рекомендациям TFOS DEWS II [7], всем пациентам определяли индекс состояния глазной поверхности Ocular Surface Disease Index. Значение коэффициента OSDI рассчитывали по формуле OSDI = D × 25/Е. При биомикроскопии была проведена оценка выраженности параллельных веку складок нижнего латерального квадранта конъюнктивы глазного яблока (тест LIPCOF) и определение базальной слезопродукции (тест Ширмера II) с предварительной анестезией 0,5 % раствором Алкаина.
Следующим этапом проводили интерферометрию, а в ее составе – измерение слезного мениска и неинвазивное время разрыва слезной пленки на аппарате SBM ICP Tearscope (Италия) и iPad Pro (США). Видео и фото обследованных наблюдали в реальном времени на экране iPad Pro через приложение ICP by SBM Sistemi и хранили в архивной базе файлов на MacBook Air.
Полученные результаты интерпретировались в разное время двумя независимыми экспертами. Статистическая обработка результатов выполнялась с помощью пакета прикладных программ STATISTICA 6.0 (StatSoft. Inc., США), описательной статистики пакета программ Excel.
Результаты
Проводимая нами интерферометрия – методика исследования качественного состава слезной пленки на поверхности глаза. При ее использовании мы изучали толщину липидного слоя (ТЛС) слезной пленки путем видеоанализа эффектов интерференции цвета между актами моргания. Для цифровой характеристики в прибор установлена специальная шкала с 7 короткометражными видео обследования глаз с разной толщиной липидного слоя, а именно: 160–120 нм; 80–120 нм; 80 нм; 30–80 нм; 30 нм; 15 нм; < 15 нм. Нормальными значениями считались от 80 нм и выше. Замер слезного мениска производился под увеличением с предварительно отснятого фото. Время разрыва слезной пленки (Non-invasive break-up time, NIBUT) измерялось неинвазивно. При этом в окуляр интерферометра вставлялась специальная градуирующая пленка для формирования колец Пласидо, рисунок которых проектировался на видео глаза, а их деформация отслеживалась и анализировалась по видео (рисунок 1).
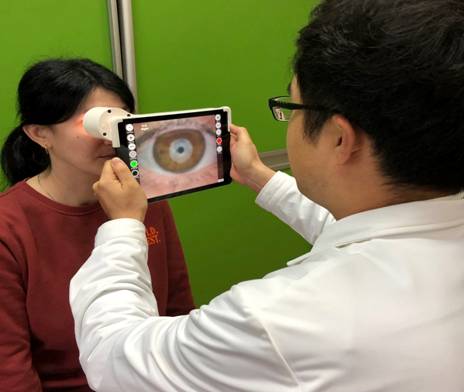
Рисунок 1. Проведение интерферометрии
По итогам проведенного анкетирования больше половины обследованных (62 %) имели характеристики нормального состояния глазной поверхности – OSDI от 10,4 до 12,5 (в среднем 11,4 ± 0,63); 22 % обследованных описывали легкие проявления БСГ – OSDI 13,9–22,7 (в среднем 16,8 ± 1,92), а 16 % – умеренные проявления БСГ – OSDI 25–31,3 (в среднем 27 ± 1,84). Тяжелые проявления БСГ, согласно результатам анкетирования, нами не установлены.
Однако согласно объективному обследованию, интерферометрическим данным и результатам специальных методов, у большинства обследованных – 64 % (143 глаза) – выявлены нарушения ТЛС. Из чего следует, что люди молодого возраста склонны преуменьшать свои симптомы и поэтому обращаются к врачу на более поздних стадиях. Причем изменения ТЛС от 30 нм и ниже зафиксированы в 33 % случаев (74 глаза), из них: в 10 % случаев (22 глаза) получена наименьшая возможная толщина < 15 нм; в 23 % (52 глаза) – 30 нм. Нормальные показатели толщины липидного слоя были у 36 % обследуемых (80 глаз), из них они составили 80 нм в 22 % обследуемых (49 глаз) и от 80 до 120 нм – у 14 % (31 глаз). Оставшиеся 31 % проявили умеренное снижение ТЛС в пределах от 30 до 80 нм (рисунок 2).
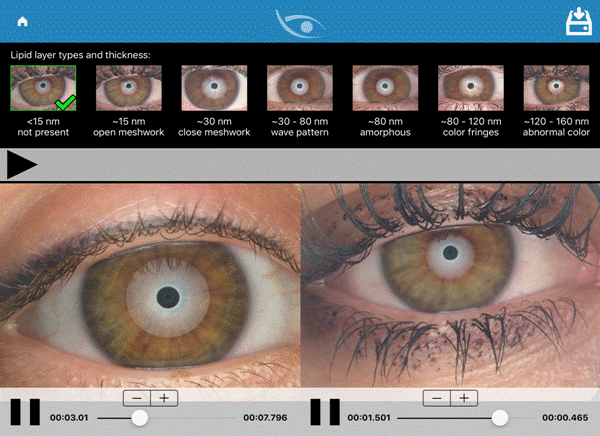
Рисунок 2. Скрин экрана измерения ТЛС путем интерферометрии у пациента с БСГ
Базальная слезопродукция проверялась тестом Ширмера II и была нарушена на 53 % обследованных глаз (119). Из них на 36 глазах (16 %) показатели теста колебались от 2 до 5 мм, в среднем 4,13 ± 0,02 мм; на 83 (37 %) от 6 до 10 мм, в среднем 8,06 ± 0,5 мм. Близкие к норме данные теста определены на 83 глазах (37 %) – от 10 до 15 мм, в среднем 14,1 ± 1,08 мм. Норма и выше нормы – 22 глаза (10 %) – > 15 мм, в среднем 18 ± 1,02 мм.
Показания высоты слезного мениска (ВСМ) характеризовали изменения водномуцинового слоя слезной пленки. Так, в 42 % случаев (94 глаза) высота слезного мениска была в среднем 17 ± 0,12 мм – < 0,22 мм (рисунок 3); в 43 % (96 глаз) была в среднем 23 ± 0,08 мм – ≥ 0,22–25 мм, а в 15 % случаев (37 глаз) была в среднем 26,5 ± 0,5 мм – > 0,25 мм.
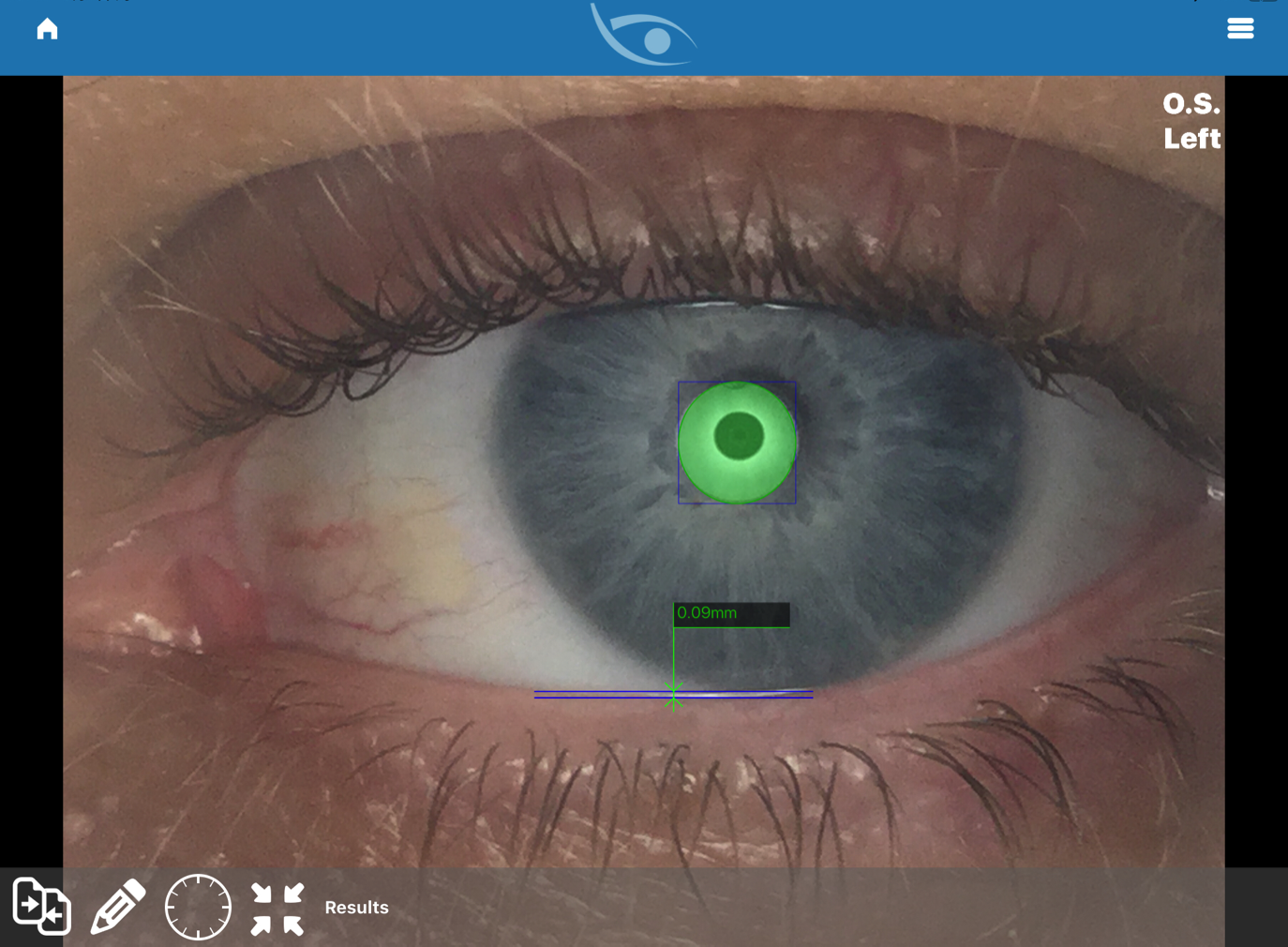
Рисунок 3. Скрин экрана измерения ВСМ путем интерферометрии у пациента с БСГ
Оценка выраженности складок нижнего латерального квадранта конъюнктивы выявила отсутствие складки, LIPCOF-0 в 53 % случаев (119 глаз) и 2-й степени их проявления, LIPCOF-1 – в 26 % (58 глаз) и LIPCOF-2 – в 21 % случаев (47 глаз).
При проведении неинвазивного NIBUT теста в 57 % случаев (128 глаз) было выявлено нарушение стабильности слезной пленки. Так, неинвазивное время разрыва в 13 % случаев ≤ 5 с, в среднем 4,6 ± 0,06 с; в 44 % – < 10 с, в среднем 8,3 ± 0,09 с. Оставшиеся 43 % продемонстрировали нормальные показатели стабильности слезной пленки, из них: в 23 % случаев ≤ 15 с, в среднем 13,7 ± 0,05 с; в 20 % – ≤ 20 с, в среднем 17,9 ± 0,1 с.
Таким образом, и снижение ТЛС, и ускоренный разрыв слезной пленки, выявленные интерферометрически, а также нарушения в тесте Ширмера II и наличие складок LIPCOF проявились в близком количестве случаев 64–57–53–47 %, что соответствует описанной в литературе специфичности данных методов исследования [6]. Высота слезного мениска не может четко характеризовать наличие или отсутствие патологии слезной пленки, так как при выраженных степенях нарушения демонстрирует гиперсекрецию, очевидно, как защитную реакцию глаза.
Созданная нами ранее интерферометрическая классификация вероятности развития БСГ [1] определила низкую вероятность лишь в 35 % случаев проведенного обследования, тогда как умеренная вероятность определена в 51 %, а высокая – в 23 % случаев. Это свидетельствует о нахождении в зоне риска развития БСГ 44 % (99 глаз) обследованной молодежи и необходимости соответствующей коррекции.
Выводы
1. Болезнь сухого глаза является распространенным хроническим заболеванием, которое поражает глазную поверхность около 64 % молодых людей.
2. Люди молодого возраста склонны преуменьшать свои субъективные симптомы, и поэтому требуется профилактическое обследование для раннего выявления повреждения глазной поверхности.
3. Интерферометрия является методом исследования, который способствует выявлению не только наличия БСГ и определения ее степени выраженности, но и определяет вероятность развития болезни.
4. У обследованных в возрасте 18–30 лет установлено снижение толщины липидного слоя слезной пленки ниже 30 нм в 33 % случаев и нормальные показатели от 80 нм и выше в 36 % глаз, сокращение неинвазивного времени разрыва слезной пленки в 57 % случаев.
СПИСОК ИСПОЛЬЗОВАННЫХ ИСТОЧНИКОВ
REFERENCES
- Безкоровайна ІМ, Наконечний ДО, Хуі ДФ, Безкоровайна АО. Інтерферометрична класифікація ймовірності виникнення хвороби сухого ока за кореляційною залежністю кількісно-якісних показників слізної плівки у молоді. Авторське право на науковий твір. Україна; 2020. Bezkorovayna IM, Nakonechnyi DO, Dong Fang Hui, Bezkorovayna AO. [Interferometric Classification of the Probability of Dry Eye Disease Based on the Correlation Dependence of Quantitative and Qualitative Indicators of the Tear Film in Young People. Copyright for Proprietary Research Content.]. Ukraine; 2020. Ukrainian.
- Полунина ЕГ, Алиева АЭ. Эпидемиология синдрома сухого глаза: влияние факторов риска на распространенность и заболеваемость. Обзор литературы. Катарактальная и рефракционная хирургия. 2013;3(13):10-14. Polunina EG, Alieva AE. [Epidemiology of chronic dry eye: influence of risk factors on the incidence and prevalence]. Kataraktalnaya i refraktsionnaya khirurgiya. 2013;3(13):10-14. Russian.
- Acosta M, Gallar J, Bellmonte C. The influence of eye solutions on blinking and ocular comfort at rest and during work at video display terminals. Experimental Eye Research. 1999;68(6):663-9. https://doi.org/10.1006/exer.1998.0656
- Bezkorovaina IM, Nakonechnyi DO, Dun Fan Hui, Bezkorovaina AO. Qualitative assessment of the tear film in young adults. Journal of Ophthalmology (Ukraine). 2019;3(488):20-5.
- Inomata T, Iwagami M, Hiratsuka Y, Fujimoto K, Okumura Y, Shiang T, et al. Maximum blink interval is associated with tear film breakup time: A new simple, screening test for dry eye disease. Scientific Reports. 2018;8(1):13443
- Jung J, Park S, Kim J, Kim E, Seo K, Kim T. Analysis of Factors Associated With the Tear Film Lipid Layer Thickness in Normal Eyes and Patients With Dry Eye Syndrome. Investigative Opthalmology & Visual Science. 2016;57(10):4076-83. https://doi.org/10.1167/iovs.16- 19251
- Wolffsohn J, Arita R, Chalmers R, Djalilian A, Dogru M, Dumbleton K, et al. TFOS DEWS II REPORT - Diagnostic Methodology - TFOS - Tear Film & Ocular Surface Society [Internet]. Tfosdewsreport.org.; c2020 [cited 29 Feb 2020]. Available from: https://www.tfosdewsreport.org/report-diagnostic_methodology/131_36/en/#A216
- Zhao Y, Tan C, Tong L. Intra-observer and inter-observer repeatability of ocular surface interferometer in measuring lipid layer thickness. BMC Ophthalmology. 2015;15(1):53. https://doi.org/10.1186/s12886-015-0036-9
Стаття надійшла в редакцію 10.03.2020 р.
Рецензія на статтю надійшла в редакцію 23.03.2020 р.