- Автор: Super User
- Категорія: №3 (05) 2016
- Опубліковано: 23 квітня 2018
- Перегляди: 6009
УДК 617.731–007.2+617.731–088.85+617.7–001.22+617.7–001.15+617.7– 009+617.7–073.178+6016–092.2
Мойсеєнко Н. М.
ДВНЗ «Івано-Франківський національний медичний університет», м. Івано-Франківськ, Україна
Резюме. Проведене дослідження функціонально-офтальмоскопічних особливостей компресійних форм ураження зорового нерва, що дозволило виокремити їх відмінності порівняно з орбітальними ушкодженнями без ознак защемлення. Найважчі, з функціональної точки зору, випадки траплялись при навколо верхівкових орбітальних защемленнях. До того ж спостерігалась стабільність показників, які не змінювалися під впливом часу, що свідчить про незворотність атрофічних процесів. Хірургічне лікування при цьому має позитивний вплив, оскільки помічено покращення функцій порівняно із пацієнтами, яким подібного лікування не надавали. Були визначені відмінності показників між компресійними формами та післяопераційними хворими, які не завжди відрізняються на користь останніх. Особливо несприятливим було порівняння передніх компресійних травматичних оптичних невропатій (ТОН) і післяопераційних хворих. За таких умов досліджувати надалі потрібно можливість комбінації хірургічних і консервативних лікувальних методів для запобігання негативних наслідків оперативного втручання. Для компресійної ТОН характерні особливості клінічного перебігу, які більшою мірою залежать від локалізації пошкодження зорового нерва, що потребує деталізації сучасними методами нейровізуалізації. Репозиція кісткових елементів не завжди має бажаний функціональний ефект, а тому потребує удосконалення щодо тактики нейропротекторного лікування.
Ключові слова: ураження зорового нерва, навколо верхівкові орбітальні защемлення, компресійна травматична оптична невропатія.
У разі пошкодження зорового нерва в каналі однобічна сліпота розвивається в 59 % випадків [1, 3]. Нейровізуалізація зорового нерва за допомогою комп’ютерної томографії (КТ) чи магнітно-резонансної томографії (МРТ) може підтвердити діагноз [7]. Застосування КТ в аксіальній і коронарній проекціях при травматичній оптичній невропатії (ТОН) дає можливість виявити крововиливи під оболонки чи біля верхівки орбіти, арахноїдальні кісти, переломи крил криловидної кістки, надокістні гематоми, геморагії в решітчасті або сфероїдальні пазухи, пневмоенцефальоз [5]. Також МРТ визначає геморагії під оболонки зорового нерва, його набряк [4]. Проте слід наголосити, що не завжди ТОН супроводжується переломами кісток, тому змін на МРТ може не бути [2].
Орбітальні ураження зорового нерва, за твердженнями Cook M. W., у 1996 році були поділені на передні та задні. Передніми є ушкодження, за яких переломи стінок локалізовані в передніх двох третинах, що не впливає на тяжкість ушкодження. Задні включають травмування зорового каналу, переднього та верхнього клиновидного синусів і задньої третини орбіти [8].
Особливості функціонально-офтальмоскопічної симптоматики та їх динаміка залежно від локалізації переломів орбіти, а також їх зміна в результаті реконструктивних операцій потребують уточнення.
Подібні випадки компресійних ушкоджень зорового нерва загострили нашу увагу до їх проблематики у зв’язку з особливостями клінічних проявів у порівнянні з некомпресійними формами ТОН, неможливістю ранньої функціональної діагностики та необхідністю прийняття швидких рішень щодо подальшої тактики лікування, узгоджуючи свої дії із даними загального стану та тяжкістю супутніх травм.
МЕТА ДОСЛІДЖЕННЯ
Покращити діагностику компресійних пошкоджень зорового нерва.
МАТЕРІАЛИ І МЕТОДИ ДОСЛІДЖЕННЯ
Обстежено 312 осіб (624 ока) із травматичним пошкодженням орбіти. Використовуючи дані МРТ і спіральної КТ та узагальнюючи отримані дані під час функціонально-офтальмоскопічного дослідження, травмованих з ушкодженнями орбіти було поділено на три групи (таблиця 1). Остання група була поділена на 3 підгрупи (рисунок 1). Здійснювався порівняльний аналіз параметрів. Більшість травмованих з усіх груп оглядалась до 2 тижнів, за винятком групи ІІІ с (після оперативних втручань), які в основному оглядались від 1 до 3 місяців із моменту травми.
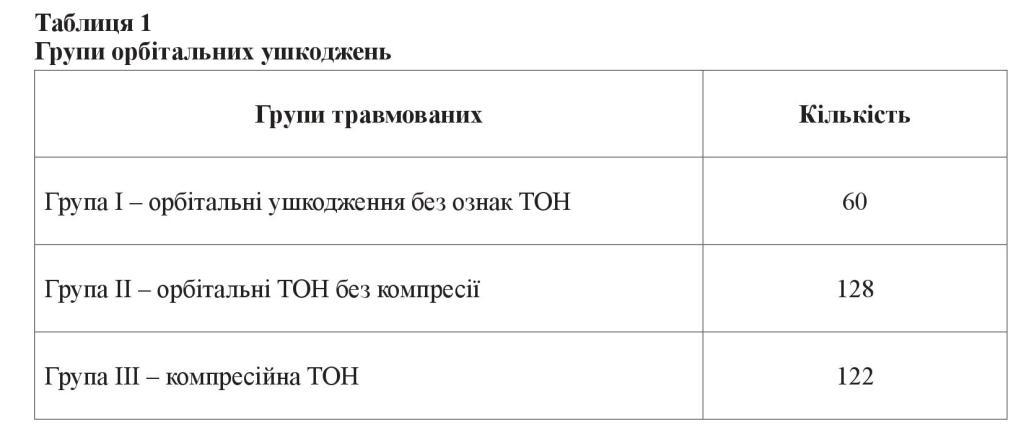
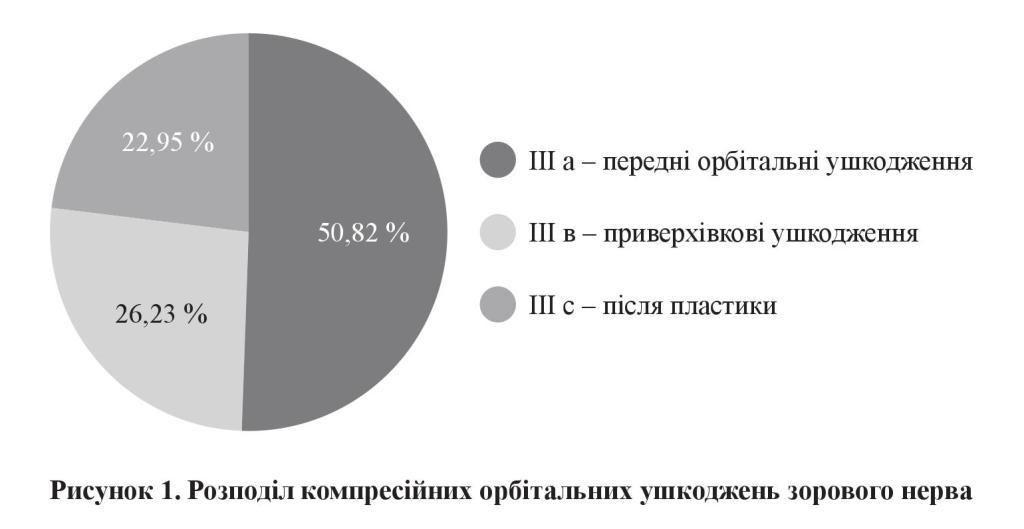
РЕЗУЛЬТАТИ ДОСЛІДЖЕННЯ
За даними МРТ і КТ, установлено, що в більшості хворих із компресійною ТОН (група ІІІ в цілому) з однаковою частотою (від половини до 2/3 травмованих) траплялись переломи зі зміщенням верхньої, нижньої та середньої стінок орбіти, дещо рідше спостерігались (лише в третини осіб) ушкодження зовнішньої стінки. Верхньо-медіальні переломи частіше траплялись у 31 хворого (96,88 %) у групі ІІІ у підгрупи із навколо верхівковими пошкодженнями зорового нерва. У післяопераційних пацієнтів переважали ушкодження медіальної стінки орбіти.
За допомогою аналізу офтальмоскопічної симптоматики були виявлені відмінності між орбітальними пошкодженнями з ознаками компресії зорового нерва та некомпресійними ураженнями. У групі ІІ (n = 128) найчастіше визначалась гіперемія диска зорового нерва на стороні ураження (66 хворих, 51,56 %) та двобічний перипапілярний набряк (56 осіб, 43,75 % іпсілатеральний (IL) і 45 осіб, 35,16 % контралатеральний (CL)), що відповідало набряковій офтальмоскопічній формі [6]. У групі ІІІ (n = 122) найчастіше спостерігались випадки двобічної блідості диска зорового нерва (69 потерпілих, 56,56 % IL і 37 потерпілих, 30,33 % CL), що відповідало ішемічній формі.
Спостерігались також відмінності між формами компресійного ураження зорового нерва. У разі передніх орбітальних ушкоджень (n = 62) більш частими були явища іпсілатеральної гіперемії (38 осіб, 61,29 %), у той час як у разі задніх – блідість диска зорового нерва на стороні ураження визначалась у 28 потерпілих (87,50 %), а на протилежній – у 17 хворих (50 %).
Непоодинокими також були випадки комбінованих офтальмоскопічних форм, які при ТОН без ознак стиснення зорового нерва (n = 128) траплялись найчастіше, у 24 осіб (18,75 %), а також за наявності задніх стиснень (n = 32) у 3 травмованих (9,38 %) і при передніх (n = 62) – у 5 (8,06 %). Інверсні офтальмоскопічні ознаки в разі передніх защемлень (n = 62) виявлялись у 11 хворих (17,74 %) і, рідше, при навколо верхівкових пошкодженнях (n = 32) – у 3 травмованих (9,38 %).
Під час функціонального дослідження було виявлено зниження гостроти зору на стороні ураження при орбітальних ТОН без ознак компресії зорового нерва (група ІІ) до 0,60 ± 0,13 і двобічні зниження гостроти зору (Vis) при навколо верхівкових компресійних ураженнях зорового нерва (група ІІІ в) до Vis IL 0,21 ± 0,08 і Vis СL 0,69 ± 0,12 порівняно з контрольною групою, p < 0,05 (рисунок 2).
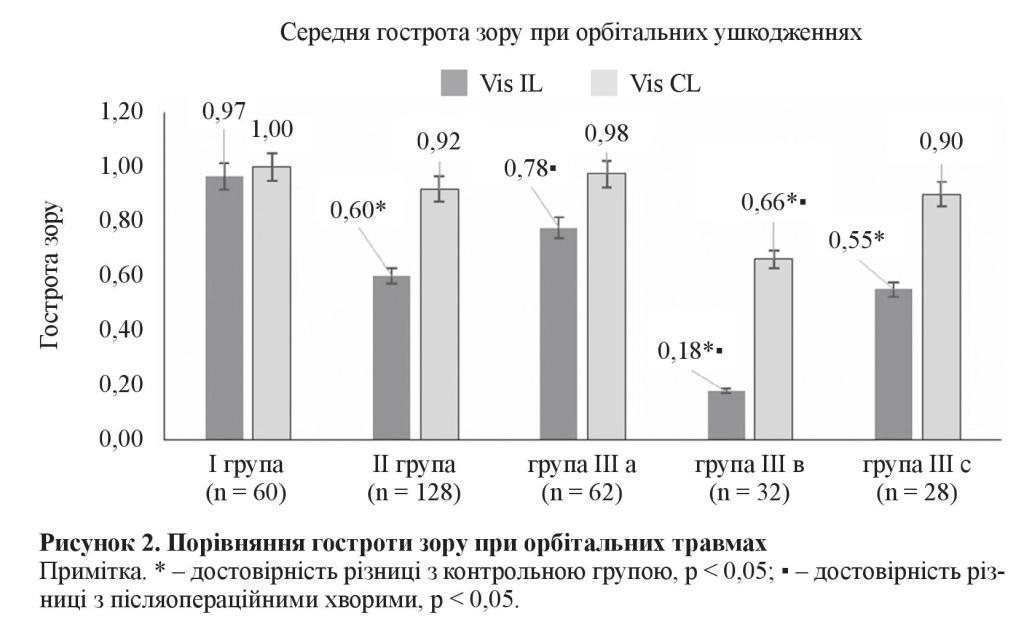
У післяопераційних хворих (група ІІІ с) спостерігалось підвищення гостроти зору (р < 0,05) на стороні ураження порівняно із хворим із навколо верхівковими переломами (група ІІІ в), проте показник залишався зниженим (р < 0,05) порівняно із контрольною групою та з травмованими із передніми орбітальними компресійними ушкодженнями зорового нерва (група ІІІ а). Водночас гострота зору в групі ІІІ с була вищою (0,81 ± 0,23) в більш пізній (ближче до 1 року), ніж в ранній період (до 1 місяця) – 0,22 ± 0,12 (p < 0,05).
З іншого боку у хворих із передніми ушкодженнями, які не були оперовані понад 3 місяці, спостерігалось погіршення зору на стороні ураження із 0,81 ± 0,12 до 0,62 ± 0,06 (p < 0,05), проте цей показник був недостовірно вищий, ніж середня гострота зору в післяопераційних пацієнтів. При навколо верхівкових пошкодженнях без операцій часових відмінностей виявлено не було, що свідчить про стабілізацію показників.
Порівняння меж поля зору показало зменшення суми чотирьох меж на стороні ураження в усіх групах із орбітальними пошкодженнями зорового нерва порівняно з контрольною групою (p < 0,05). У групі ІІ спостерігались темпоральні, у групі ІІІ а – нижньо-темпоральні сегментарні звуження, у групі ІІІ в – концентричні звуження, а в групі ІІІ с – верхньо-темпоральні (таблиця 2).
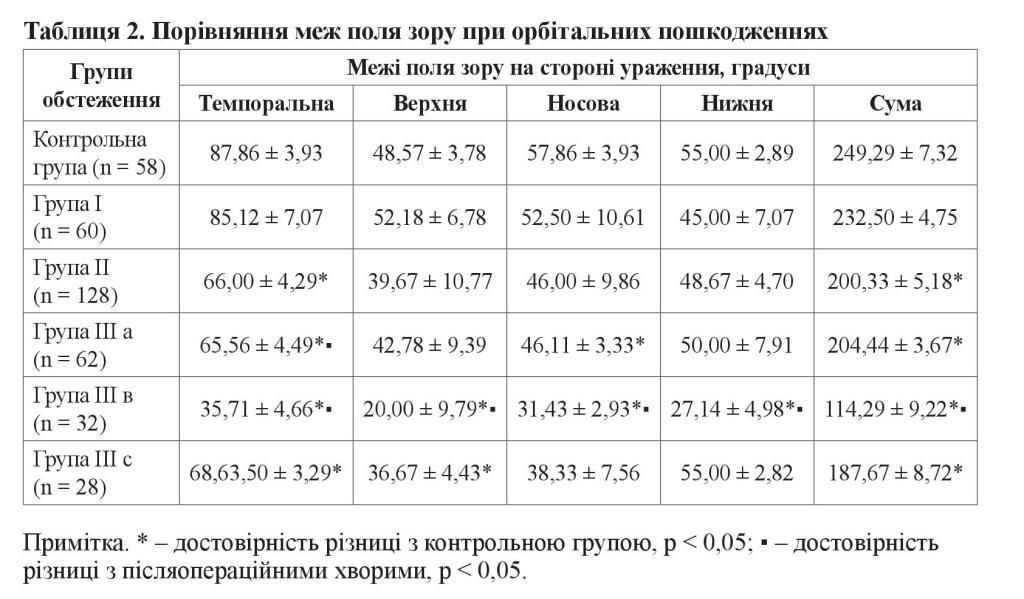
Окрім того, було виявлено контралатеральне концентричне звуження за сумою чотирьох меж поля зору при навколо верхівкових пошкодженнях до 169,29 ± 4,79°, що не спостерігалось в інших групах (p < 0,05).
У хворих групи ІІІ а, які оглядались у більш пізній період (від 1 до 3 місяців), спостерігалось збільшення суми меж поля зору порівняно з тими, які оглядались у більш ранній період, із 187,14 ± 5,78° до 218,75 ± 6,88° (p < 0,05). У групі ІІІ с за подібний період також відмічалось розширення суми меж 164,13 ± 10,14° до 235,36 ± 8,69° (p < 0,05). Таким чином, різниця між сумою чотирьох меж іпсілатеральної сторони в період від 1 до 3 місяців і в більш ранній період у разі передніх пошкоджень становила 30,54 ± 6,84° (p < 0,05). Різниця в групах ІІІ а і ІІІ с у період від 1 до 3 місяців становила всього 16,61 ± 7,63°, тобто була недостовірною.
У разі навколо верхівкових пошкоджень показники меж поля зору були стабільними. При цьому різниця у групах ІІІ в і ІІІ с до 1 місяця становила 51,13 ± 9,72°, а надалі – 118,36 ± 6,94° (p < 0,05). Таким чином, було виявлено, що реконструктивні операції мають більш виражений позитивний вплив на відновлення функцій зору при навколо верхівкових защемленнях зорового нерва, ніж при передніх пошкодженнях.
Окрім цього, при передніх защемленнях зорового нерва виявлено вищу чутливість до мерехтіння з подвійним значенням контрасту, ніж у післяопераційних хворих (p < 0,05).
Наприклад, у травмованого П. групи ІІІ с через 1 місяць після травми після операції середнє відхилення чутливості (Mean Deviation, MD) IL = –21 dB та CL = –14,11 dB, що було нижчим з-поміж усіх компресійних форм і супроводжувалось погіршенням гостроти зору на стороні ураження до 0,1 і на протилежній – до 0,4. Схожа симптоматика може бути ознакою імовірних ятрогенних уражень зорового нерва, що є недоліком реконструктивної остеопластики орбіти. Складнощі діагностики подібних випадків можуть бути пов’язані із наявністю стійких підшкірних і ретробульбарних гематом, які довше утруднюють відкриття очної щілини та перевірку зорових функцій.
Поріг електричної чутливості (ПЕЧ) був двобічно підвищений у всіх пацієнтів із орбітальними пошкодженнями порівняно з контрольною групою (p < 0,05), за винятком осіб без ознак ТОН на стороні, протилежній від ураження. Серед післяопераційних хворих спостерігалось підвищення ПЕЧ IL порівняно з іншими компресійними формами (p < 0,05). Лабільність зорового нерва майже в усіх лишалась двобічно зниженою порівняно з контрольною групою (p < 0,05), у тому числі – і в післяопераційних пацієнтів, що відображає збереження атрофічних змін зорового нерва.
Приклад I. Хворий І., отримав травму внаслідок дорожньо-транспортної пригоди. За результатами спіральної КТ виявлено компресійне пошкодження передньої частини правого зорового нерва уламками зовнішньої та внутрішньої стінок орбіти, ускладнене крововиливом у праву гайморову пазуху (рисунок 3).
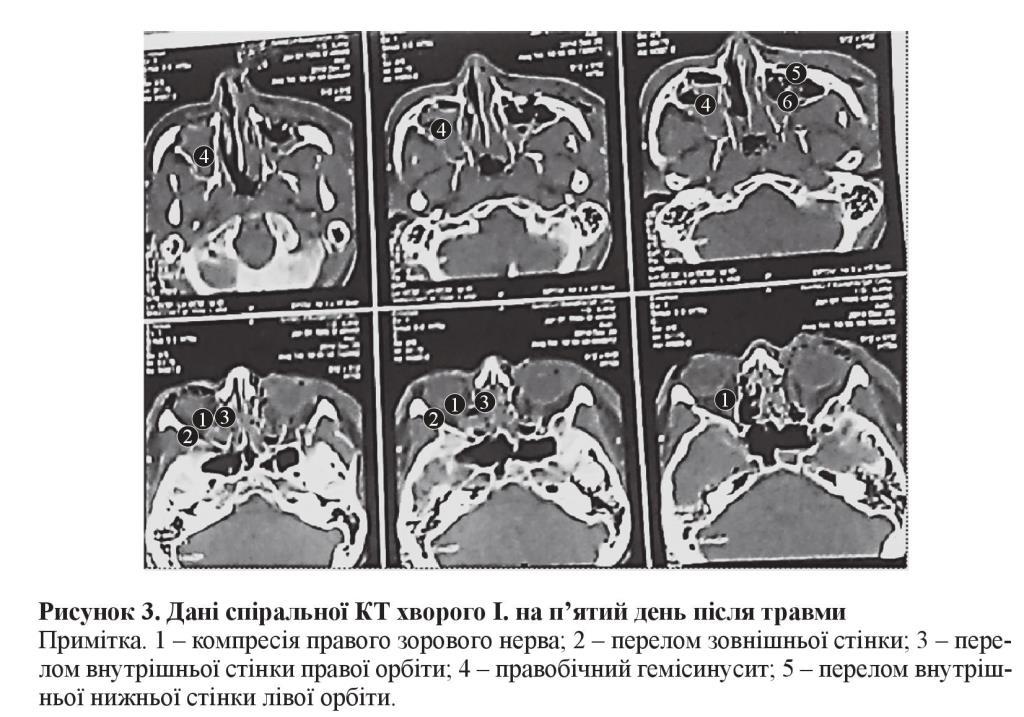
Під час офтальмологічного обстеження, проведеного на п’ятий день після травми, було виявлено амавроз правого ока (Vis = 0,0) та зниження гостроти зору лівого ока до 0,7. Під час дослідження очного дна в першу чергу було виявлено ішемічну блідість диска зорового нерва правого ока, а зі сторони лівого ока змін із боку диска виявлено не було.
Приклад ІІ. Хворий О., надійшов до обласної клінічної лікарні без свідомості. За даними спіральної КТ, проведеної в день надходження (друга доба після травми), огляд зорового нерва був утруднений у зв’язку із правобічною ретробульбарною гематомою. Установлено множинний осколковий перелом у нижньо-зовнішньому куті орбіти. Ситуацію ускладнювала наявність крововиливів у решітчастих лабіринтах і в основній пазусі (рисунок 4).
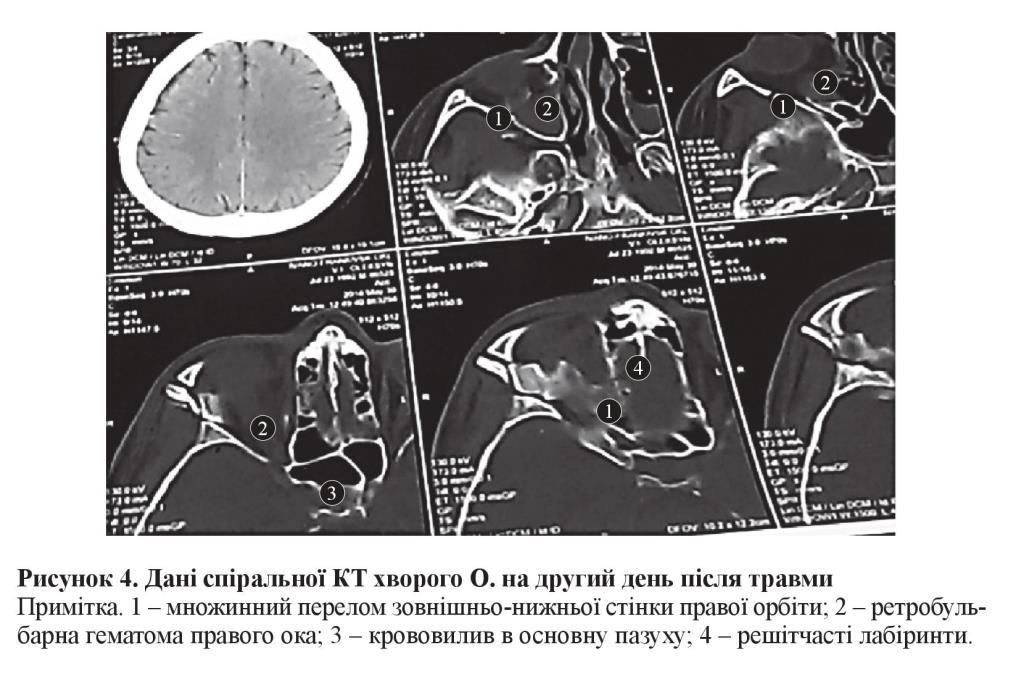
З офтальмологічних показників установлено екзофтальм і вимушене відведення правого очного яблука. Функціональне дослідження не проводилось. На очному дні виявлено різкий ангіоспазм і ішемічний перипапілярний набряк сітківки правого ока.
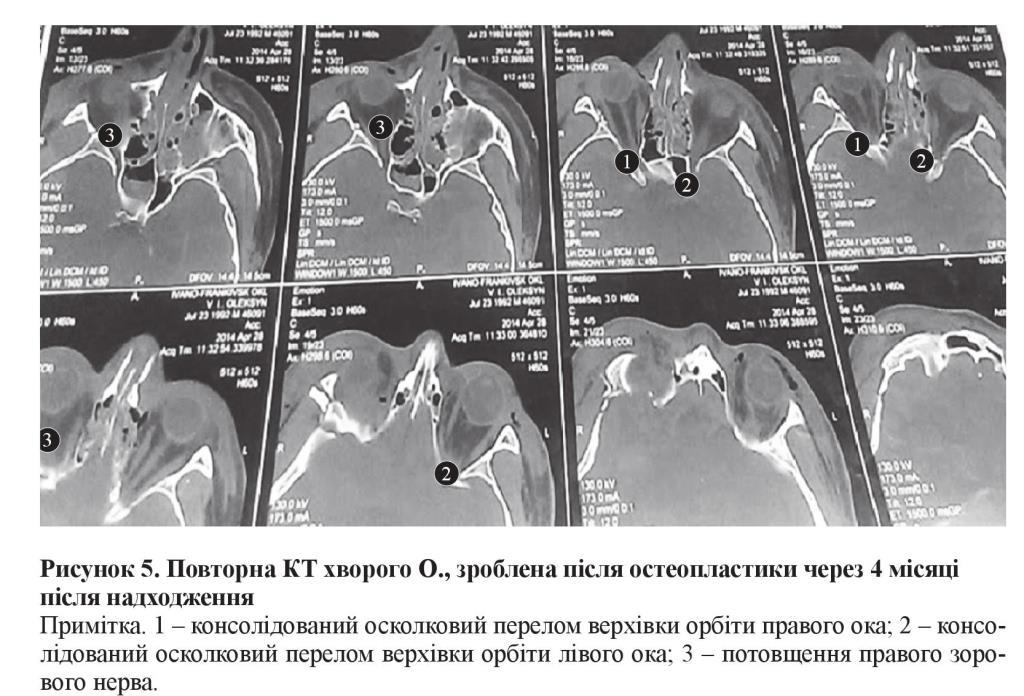
Повноцінний офтальмологічний огляд став можливим після проведення остеопластики, через 4 місяці з моменту травми. На цей час, за даними КТ, виявлено організовані двобічні переломи в ділянці верхівки та потовщення зорового нерва правого ока, що свідчить про його защемлення (рисунок 5), яке не виявлялось при первинному обстеженні. При цьому визначалось зниження гостроти зору правого ока до 0,4 та лівого до 0,7. Також фіксувалась розбіжна паралітична косоокість, яка викликала двоїння. На очному дні виявлено блідість диска зорового нерва правого ока та гіперемію диска лівого ока (комбінована офтальмоскопічна форма, відповідно до запропонованої нами класифікації [6]), що погіршувало подальший прогноз.
ОБГОВОРЕННЯ РЕЗУЛЬТАТІВ
Таким чином, завдяки проведеному дослідженню функціонально-офтальмоскопічних особливостей компресійних форм ураження зорового нерва були виявлені їх відмінності порівняно з орбітальними ушкодженнями без ознак защемлення.
Найважчі, з функціональної точки зору, випадки траплялись у разі навколо верхівкових орбітальних защемлень. При цьому спостерігалась стабільність показників, які не змінювались під впливом часу, що свідчить про незворотність атрофічних процесів. Хірургічне лікування за таких ушкоджень має позитивний вплив, оскільки помічено покращення функцій порівняно з пацієнтами, які подібного лікування не мали. Хоча і при такому лікуванні не відомо, чи можливе повне відновлення.
У разі переднього здавлення зорового нерва середня гострота зору на стороні ураження не відрізнялась від контрольної групи і була вищою, ніж при некомпресійних орбітальних ушкодженнях, що дає підстави припустити можливість самостійної позитивної динаміки в часі. Переважання набрякових форм офтальмоскопічних змін також обґрунтовує сприятливість передніх компресій порівняно із задніми ушкодженнями, у яких частішими були ішемічні зміни очного дна. Проте розлади чутливості в центральній зоні поля зору та зниження електричної чутливості зорового шляху свідчать про необхідність застосування лікувальних засобів для запобігання формування вторинних вогнищ пошкоджень і стійких зорових розладів, що потребують корекції.
Відмінності показників між компресійними формами та післяопераційними хворими не завжди відрізняються на користь останніх. Особливо несприятливим було порівняння передніх компресійних ТОН і післяопераційних хворих. Можливо, передопераційне виявлення у хворих із передніми защемленнями комбінованих офтальмоскопічних даних, які подібно до некомпресійних ТОН характеризувались найгіршими функціональними показниками, могло б бути застережливою ознакою і показанням до комбінації хірургічних і консервативних лікувальних методів для запобігання негативних наслідків оперативного втручання.
ВИСНОВКИ
Отже, компресійна ТОН має особливості клінічного перебігу, які більшою мірою залежать від локалізації пошкодження зорового нерва, що потребує деталізації сучасними методами нейровізуалізації. Репозиція кісткових елементів не завжди має бажаний функціональний ефект, а тому потребує удосконалення щодо тактики нейропротекторного лікування.
СПИСОК ВИКОРИСТАНИХ ДЖЕРЕЛ
- Еолчиян С. А. Диагностика повреждений ЗН при черепно-мозговой травме / С. А. Еолчиян, Н. К. Серова, A. A. Потапов // Тезисы Московской научно-практической конференции «Современные аспекты нейроофтальмологии». – М., 1997. – С. 18.
- Еолчиян С. А. Современные подходы к хирургическому лечению краниоорбитальных повреждений / С. А. Еолчиян, Н. К. Серова, М. Г. Катаев // Вестник офтальмологии. – 2006. – № 6. – С. 9–13.
- Еолчиян С. А. Классификация повреждений зрительного нерва / С. А. Еолчиян // Материалы II Московско научно-практической нейроофтальмологической конференции. – М., 1998. – С. 21–27.
- Awan A. H. Traumatic Optic Neuropathy / A. H. Awan // Pakistan Journal of Ophthalmology. – 2007. – Vol. 23. – №. 2. – Р. 100–102.
- Computed tomographic evaluation of the optic canal in sudden traumatic blindness / S. R. Seiff, M. S. Berger, J. Guyon, [et al.] // American Journal of Ophthalmology. – 1984. – Vol. 98. – P. 751–755.
- Moyseyenko N. M. Pathogenetic role of eyes hydrodynamic in traumatic optic neuropathy / N. M. Moyseyenko // Journal of Ophthalmology. – 2014. – № 2. – P. 55–59.
- Traumatic optic nerve avulsion: role of ultrasonography / R. Sawhney, S. Kochhar, R. Gupta, [et al.] // Eye. – 2003. – Vol. 17. – P. 667–670.
- Traumatic optic neuropathy. A meta-analysis / M. W. Cook, L. A. Levin, M. P. Joseph, [et al.] // Archives of Otolaryngology – Head and Neck Surgery. – 1996. – № 122. – Р. 389–392.
REFERENCES
- Eolchyyan S. A., Serova N. K., Potapov A. A. Diagnosis of lesions of the optic nerve with traumatic brain injury. Abstracts of the Moscow scientifc-practical conference Sovremennye aspekty neyrooftalmologii. Moscow, 1997, p. 18 (in Russian).
- Eolchyyan S. A., Serova N. K., Kataev M. H. Modern approaches to surgical treatment of cranioorbital injuries. Vestnik oftalmologii [Bulletin of ophthalmology]. 2006; (6): 9–13 (in Russian).
- Eolchyyan S. A. Klassyfykatsyya povrezhdenyy zrytel’noho nerva. Proceedings of the 2nd Moscow scientifc-practical neuro-ophthalmology conference. Moscow, 1998, pp. 21–27 (in Russian).
- Awan A. H. Traumatic Optic Neuropathy. Pakistan Journal of Ophthalmology. 2007; (23): 100–102.
- Seiff S. R., Berger M. S., Guyon J., Pitts L. H. Computed tomographic evaluation of the optic canal in sudden traumatic blindness. American Journal of Ophthalmology. 1984; (98): 751–755.
- Moyseyenko N. M. Pathogenetic role of eyes hydrodynamic in traumatic optic neuropathy. Journal of Ophthalmology. 2014; (2): 55–59.
- Sawhney R., Kochhar S., Gupta R., Jain R., Sood S. Traumatic optic nerve avulsion: role of ultrasonography. Eye. 2003; (17): 667–670.
- Cook M. W., Levin L. A., Joseph M. P., Pinczower E. F. Traumatic optic neuropathy. A metaanalysis. Archives of Otolaryngology – Head and Neck Surgery. 1996; (122): 389–392.
Стаття надійшла в редакцію 18.05.2016 р.
Рецензія на статтю надійшла в редакцію 15.06.2016 р.