- Автор: Риков С. О., Чепурний Ю. В., Копчак А. В., Петренко О. В., Черногорський Д. М., Прусак О. І.
- Категорія: Український журнал «Офтальмологія» № 4 (15) 2021
- Опубліковано: 28 грудня 2021
- Перегляди: 2469
https://doi.org/10.30702/Ophthalmology28122021-15.4.33-40/004.382
УДК 617.76-007-089.844-036.8.001.57:004.382
Риков С. О.1, д-р мед. наук, професор, чл.-кор. НАМН України, завідувач кафедри
Чепурний Ю. В.2, канд. мед. наук, доцент кафедри
Копчак А. В.2, д-р мед. наук, професор, завідувач кафедри
Петренко О. В.1, д-р мед. наук, професор кафедри
Черногорський Д. М.2, PhD, асистент кафедри
Прусак О. І.1, аспірант кафедри
1Кафедра офтальмології, Національний університет охорони здоров’я України імені П. Л. Шупика, м. Київ, Україна
2Кафедра щелепно-лицевої хірургії та сучасних стоматологічних технологій Інституту післядипломної освіти, Національний медичний університет імені О. О. Богомольця, м. Київ, Україна
Резюме. В роботі представлено оцінювання результатів лікування пацієнтів з посттравматичними дефектами стінок орбіти з використанням методів комп’ютерного моделювання до та після проведення реконструктивно-відновних втручань. Ґрунтуючись на обчисленні об’єму орбіт здорової та ушкодженої сторони в програмному середовищі до та після проведення реконструкції, визначено фактори, що впливають на ефективність лікування, проаналізовано причини виявлених випадків неповного відновлення орбітального об’єму та запропоновано шляхи розв’язання цієї проблеми.
Ключові слова: посттравматичні дефекти орбіти, реконструктивно-відновні операції, комп’ютерне моделювання.
Вступ
Лікування хворих з посттравматичними дефектами орбіти залишається актуальною проблемою офтальмології та щелепно-лицевої хірургії. На сьогодні детально розроблені алгоритми обстеження цього контингенту постраждалих, існують рекомендації щодо строків та показань до хірургічного лікування, яке полягає в заміщенні дефектів стінок орбіти з використанням різноманітних імплантатів або трансплантатів. Метою реконструктивно-відновних втручань при цьому є відновлення цілісності стінок орбіти, її об’єму та форми. Водночас результати лікування постраждалих цієї категорії залишаються не прогнозованими, а повна косметична та функціональна реабілітація, зокрема усунення окорухових порушень і посттравматичного енофтальму, не досягається в значному відсотку випадків. Залишкова диплопія чи дислокація очного яблука призводять до втрати працездатності, соціальної дезадаптації та розвитку психоемоційних розладів у пацієнтів [1, 5, 6]. Розв’язання цієї проблеми потребує оцінювання наслідків лікування, зокрема з використанням стандартних імплантатів чи трансплантатів, виявлення причин незадовільних результатів та визначення шляхів підвищення ефективності лікування на основі об’єктивних анатомічно-обґрунтованих критеріїв.
Зазвичай основною причиною виникнення естетичних і функціональних порушень у хворих із травматичними ушкодженнями орбіти є зміна її об’єму, обумовлена формуванням дефектів кісткових стінок, подальшим зміщенням ока та пролапсом орбітального вмісту в поряд розташовані порожнини. За даними літератури, зміна об’єму орбіти до 1 см3 не супроводжується видимими змінами положення очного яблука і розвитком функціональних порушень, при цьому результат лікування, де залишкові зміни об’єму орбіти не перевищують цієї величини, вважають ефективним [1, 8]. При зміні об’єму орбіти до 2 см3 виникає незначне зміщення очного яблука, що спричиняє візуально помітну асиметрію, яка визнається допустимою, а результати лікування вважають задовільними [1, 5, 8]. Водночас різниця об’єму понад 2 см3 спричиняє виражену асиметрію обличчя і супроводжується зміною положення очного яблука, що обумовлює незадовільні результати лікування. Збільшення об’єму орбіти в цих випадках за даними різних авторів призводить до зміщення очного яблука на величину від 0,8 до 2,3 мм на кожен 1 см3. Це спричиняє виникнення енофтальму чи гіпофтальму, може зумовлювати появу дисфункції окорухових м’язів [1, 4, 7, 8]. Отже, відновлення цілісності орбіти та нормалізація її об’єму є важливою задачею хірургічного лікування і основною передумовою корекції положення очного яблука та усунення естетичних і функціональних порушень.
Як основний критерій оцінювання важкості травми, визначення показань до реконструктивних операцій та показника їх ефективності розглядають зміну об’єму орбіти. Сучасний алгоритм оцінювання орбітального об’єму ґрунтується на створенні віртуальної моделі м’якотканинного вмісту орбіти на основі даних комп’ютерної томографії (КТ). Об’єм віртуальної моделі травмованої орбіти може бути точно обчислений до та після операції, а отримані дані можна порівнювати між собою, а також з показниками неушкодженої сторони. Такий підхід дає змогу провести об’єктивний аналіз наслідків відновлення цілісності орбіти з точки зору точності відтворення її об’єму [2, 7].
Метою дослідження було оцінити результати лікування пацієнтів з посттравматичними дефектами орбіти шляхом визначення ступеня відновлення орбітального об’єму на основі порівняння їх передопераційних та післяопераційних віртуальних моделей методами тривимірного комп’ютерного моделювання.
Матеріали та методи
Проведено аналіз результатів КТ до та після лікування 24 пацієнтів (5 жінок та 19 чоловіків), віком від 17 до 56 років (середній вік становив 31,3 ± 11,2 року), які проходили лікування або звертались на консультацію до Київської обласної клінічної лікарні та Київської міської лікарні швидкої медичної допомоги з приводу посттравматичних дефектів орбіти за період з 2015 по 2019 рік. Критерії включення до клінічної групи були такими:
- проведення односторонньої реконструкції стінок орбіти стандартними титановими імплантатами (орбітальними пластинами) та/або кістковими аутотрансплантатами;
- проведення КТ лицевого черепа до та після хірургічного втручання.
Файли КТ у форматі Dicom експортували у програмне середовище (SimPlant 13.02 (Materialise Dental, Leuven Belgium) та Geomagic Freeform Plus, Rock Hill, South Carolina, USA), де проводили сегментацію зображення, в діапазоні рентгенологічної щільності кісток та м’яких тканин і отримували тривимірні моделі лицевого черепа й обличчя хворого. Після усунення артефактів та редагування отриманих моделей за допомогою булевих операцій, в ручному та напівавтоматичному режимі виділяли частину м’яких тканин, обмежену кістковими стінками орбіти та створювали моделі орбіт. Для порівняльного аналізу генерували моделі орбіт травмованої та неушкодженої сторони, об’єм яких визначали в см3. Далі об’єми отриманих моделей до та після операції порівнювали між собою та обчислювали різницю, яку вважали числовим вираженням зміни об’єму прооперованої орбіти. Також було проаналізовано взаємозв’язок між характером пошкодження орбіти, особливостями обраного лікувального підходу та інтегральним результатом реконструктивних втручань. На основі проведеного аналізу робили висновки щодо ефективності лікування. Статистичну обробку отриманих даних проводили з використанням методів варіаційної статистики з визначенням середніх значень і стандартних відхилень. Для порівняння середніх у вибірках використовували непараметричний критерій Манна – Уітні та критерій Вілкоксона. Кореляційний аналіз зв’язків між різними клінічними та рентгенологічними параметрами проводили із використанням коефіцієнта рангової кореляції Спірмена.
Результати та їх обговорення
Дефекти дна орбіти у пацієнтів, включених у дослідження, були обумовлені як ізольованими переломами стінок орбіти за типом «blow out» (n = 11), так і їх поєднанням з переломами виличного комплексу та/або верхньої щелепи (n = 6). Усунення дефектів стінок орбіти в ранньому посттравматичному періоді (термін до 1 місяця) було проведено у 8 пацієнтів (47 %), в терміни понад 1 місяць прооперовано 9 пацієнтів (53 %). За наявності множинних переломів кісток лицевого черепа реконструкцію стінок орбіти проводили одномоментно з репозицією та фіксацією кісток середньої зони обличчя (n = 8) або відстрочено (n = 9) через 1–3 місяці після проведення остеосинтезу. Реконструкцію стінок орбіти виконували з використанням стандартних титанових реконструктивних пластин (n = 13) та їх комбінації з кістковими трансплантатами (n = 4). У 8 випадках проводили індивідуалізацію стандартних титанових реконструктивних пластин для відновлення стінок орбіти за попередньо редагованими/дзеркально-відображеними стереолітографічними моделями орбіт пацієнтів. Тяжкість пошкодження оцінювали за класифікацією переломів стінок орбіти Jaquiéry в модифікації Dubois et al. [3, 6].
Оскільки важливим критерієм оцінювання важкості травми і ефективності лікувальних заходів вважали зміну об’єму орбіти, то точність і можливі похибки його вимірювання мали важливе значення для інтерпретації отриманих результатів. Відомо, що алгоритми комп’ютерного обчислення об’єму анатомічних структур (в автоматичному та напівавтоматичному режимі) мають певну похибку вимірювання, значення якої визначає його точність. Так, при обчисленні об’єму орбіт неушкодженої сторони до та після операції (інтактні орбіти, об’єм яких фактично не змінювався), виявлено різницю в отриманих значеннях в усіх випадках. У середньому різниця об’єму, а відповідно похибка вимірювання, становила 0,4 ± 0,35 см3 (~1,5 % від загального об’єму орбіти). Під час статистичного аналізу розбіжності в об’ємі орбіт неушкодженої сторони до і після операції виявились недостовірними (U = 140; Z = –0,155; p = 877). У зв’язку з цим точність обраного нами алгоритму визначення об’єму орбіти вважали достатньою для вирішення поставлених завдань.
Під час визначення абсолютної величини об’єму орбіт встановлено, що на неушкодженій стороні він у середньому становив 27,4 ± 3,3 см3, при цьому об’єм ушкоджених орбіт у групі спостереження сягав 32 ± 2,6 см3 при середній різниці в 4,6 ± 2,4 см3. Різниця між об’ємами неушкоджених та травмованих орбіт була статистично достовірною (U = 43; Z = –3,496; p < 0,001). Незважаючи на значні індивідуальні відмінності в зміні об’єму орбіт після травми в усіх випадках вона була наявна (від 0,6 до 8,9 см3) і визначала показання до оперативного втручання. Ґрунтуючись на даних літератури, ці зміни об’єму орбіти мали закономірно призвести до виникнення в подальшому естетичних деформацій.
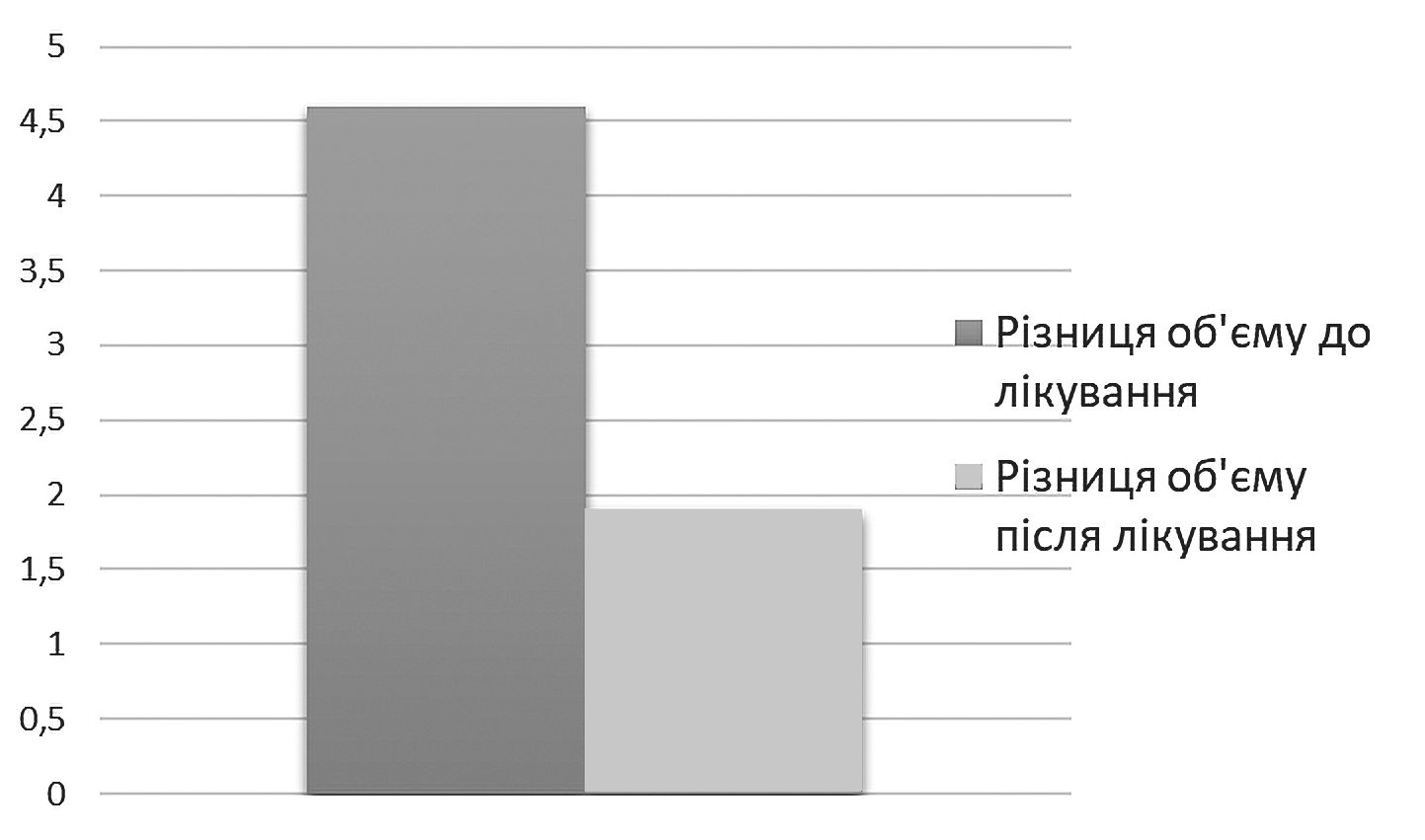
Після проведення оперативних втручань у дослідженій серії виявлено, що середній об’єм неушкоджених орбіт до лікування становив 27,4 ± 3,3 см3, при цьому об’єм ушкоджених орбіт у групі спостереження сягав 29,3 ± 2,7 см3 при середній різниці в 1,9 ± 2,5 см3. Отже, в групі спостереження виміри об’єму травмованих та неушкоджених орбіт вірогідно не відрізнялися (U = 89; Z = –1,912; p = 0,056). Але в свою чергу при порівнянні об’єму травмованих орбіт до та після операції (середня різниця об’єму становила 2,7 ± 0,9 см3) виявлено достовірне покращення з точки зору відновлення орбітального об’єму (рисунок 1).

Аналізуючи отримані дані, ми звернули увагу на те, що хоча середня різниця орбітального об’єму перебувала в діапазоні до 2 см3 (що за даними літератури є задовільним результатом), водночас вона відрізнялась широкою варіативністю значень вибірки. Випадки, де зміна об’єму не перевищувала 2 см3 становили лише 59 % спостережень (10 пацієнтів). Для вивчення впливу низки клініко-рентгенологічних показників на результати хірургічних втручань було проведено кореляційний аналіз, до якого включали: об’єм травмованих і неушкоджених орбіт до та після операції, час від отримання травми до проведення оперативного втручання, важкість пошкодження стінок орбіти, вид проведеного лікування, різниця між об’ємом здорової та травмованої орбіти до і після лікування, передопераційна індивідуалізація імплантата. Виявлено вірогідні прямі кореляційні залежності між важкістю пошкодження стінок орбіти, типом перелому та вихідною різницею між об’ємом здорової та травмованої орбіти (важкість/тип перелому – rs = 0,598, p = 0,011; важкість/різниця об’єму – rs = 0,663, p = 0,004). Так, поєднання переломів кісток обличчя та «вибухових переломів» орбіти призводили до більшої площі руйнування її стінок. При цьому зростала різниця орбітального об’єму травмованої та неушкодженої сторони. Встановлено також, що існує прямий зв’язок між об’ємом ушкодженої орбіти до та після операції (rs = 0,949, р < 0,001). Отже, існує пряма залежність між важкістю травми, яка обумовлена типом перелому, та кінцевим результатом лікування.
Паралельно виявлено обернений зв’язок між випадками проведення передопераційної індивідуалізації імплантатів для реконструкції орбіти та різницею між об’ємом прооперованої і здорової орбіти (rs = –0,601, p = 0,001). Враховуючи зазначене, ми здійснили порівняльний аналіз різниці орбітального об’єму між здоровими та прооперованими орбітами у випадках, де проводилась попередня індивідуалізація за моделями орбіт, і у випадках, де використовувались стандартні титанові імплантати (в ряді випадків у комбінації з трансплантатами). Виявлено, що цей показник в обраних групах спостереження достовірно відрізняється (U = 12; Z = –2,3; p = 0,021) (рисунок 2).
З отриманих результатів випливає, що об’єм орбіти, визначений методом комп’ютерного моделювання на основі даних КТ, та його зміна до та після лікування дає можливість об’єктивно оцінити як результати її реконструкції, так і ступінь тяжкості пошкодження. Чим більше вихідне відхилення об’єму травмованої орбіти від здорової, тим складнішим є його відновлення традиційними методами лікування. При цьому вирішення цієї проблеми перебуває в площині відновлення геометрії орбіти, оскільки попередня адаптація форми стандартної пластини до її анатомічної будови з перекриттям дефекту на стереолітографічній моделі забезпечувала кращий кінцевий результат лікування. Ця теза корелює з висновками та результатами досліджень інших авторів [3, 4].
Отже, можна стверджувати, що на наслідки лікування впливають важкість пошкодження та вибір способу реконструкції стінок орбіти. Відповідно до результатів цього дослідження можна погодитись з Dubois et al. [3], що в разі незначного ступеня важкості пошкодження позитивний клінічний результат може бути отриманий традиційними методами лікування, зокрема з використанням трансплантатів чи стандартних імплантатів для реконструкції орбіти. Водночас у випадках складних пошкоджень стінок орбіти перевагу слід віддавати методам лікування, що передбачають індивідуалізацію імплантатів або їх індивідуальне виготовлення.
Висновки
Ефективність лікування посттравматичних дефектів орбіти традиційними методами безпосередньо залежить від тяжкості пошкодження, ступінь якої обумовлює величину зміни орбітального об’єму. При цьому чим більше змінюється об’єм орбіти внаслідок отриманої травми, тим гіршим буде прогноз щодо його відновлення.
Адаптація імплантатів до форми орбіти шляхом їх індивідуалізації чи індивідуального виготовлення дає змогу збільшити точність відновлення орбітального об’єму, що може підвищити ефективність усунення таких ускладнень, як енофтальм та диплопія. Розробка шляхів індивідуалізації імплантатів та оцінювання їх ефективності є актуальним напрямом для подальшого наукового пошуку.
СПИСОК ВИКОРИСТАНИХ ДЖЕРЕЛ
- Logvinenko IP. Likuvannia perelomiv vylytsevoho kompleksu, shcho pryzvely do zminy obiemu orbity [Treatment for the zygomatic complex fractures accompanied by a change in orbital volume] [dissertation]. Kyiv; 2005. Ukrainian.
- Malanchuk VO, Kryshchuk MH, Kopchak AV. Imitatsiine kompiuterne modeliuvannia v shchelepno-lytsevii khirurhii [Simulation computer modeling in maxillofacial surgery]. Kyiv; 2013. 231 p. Ukrainian.
- Dubois L, Steenen SA, Gooris PJ, Mourits MP, Becking AG. Controversies in orbital reconstruction--I. Defect-driven orbital reconstruction: a systematic review. Int J Oral Maxillofac Surg. 2015;44(3):308-15. https://doi.org/10.1016/j.ijom.2014.12.002
- Essig H, Dressel L, Rana M, Rana M, Kokemueller H, Ruecker M, Gellrich NC. Precision of posttraumatic primary orbital reconstruction using individually bent titanium mesh with and without navigation: a retrospective study. Head Face Med. 2013;9:18. https://doi.org/10.1186/1746-160X-9-18
- Hammer B. Orbital Fractures: diagnosis, operative treatment, secondary corrections. Toronto: Hogrefe&Huber Publishers; 1995. 100 p.
- Jaquiéry C, Aeppli C, Cornelius P, Palmowsky A, Kunz C, Hammer B. Reconstruction of orbital wall defects: critical review of 72 patients. Int J Oral Maxillofac Surg. 2007;36(3):193-9. https://doi.org/10.1016/j.ijom.2006.11.002
- Schuknecht B, Carls F, Valavanis A, Sailer HF. CT assessment of orbital volume in late posttraumatic enophthalmos. Neuroradiology. 1996;38(5):470-5. https://doi.org/10.1007/BF00607281
- Whitehouse RW, Batterbury M, Jackson A, Noble JL. Prediction of enophthalmos by computed tomography after ‘blow out’ orbital fracture. Br J Ophthalmol. 1994;78(8):618-20. https://doi.org/10.1136/bjo.78.8.618
Стаття надійшла в редакцію 13.10.2021 р. Рецензія на статтю надійшла в редакцію 02.11.2021 р.